Medrol 16mg, 4mg, 8mg Methylprednisolone Zastosowanie, skutki uboczne i dawkowanie. Cena w aptece internetowej. Leki generyczne bez recepty.
Co to jest Medrol 8mg i jak się go stosuje?
Medrol 4mg jest lekiem na receptę stosowanym w leczeniu stanów zapalnych, takich jak zapalenie stawów, toczeń, łuszczyca, wrzodziejące zapalenie jelita grubego, zaburzenia alergiczne, zaburzenia endokrynologiczne oraz stany, które wpływają na skórę, oczy, płuca, układ nerwowy żołądka lub komórki krwi. Medrol 4mg może być stosowany samodzielnie lub z innymi lekami.
Medrol jest kortykosteroidem, środkiem przeciwzapalnym.
Jakie są możliwe skutki uboczne Medrol 4mg?
- duszność,
- obrzęk,
- szybki przyrost masy ciała,
- siniaki ,
- ścieńczenie skóry,
- niegojące się rany,
- rozmazany obraz,
- widzenie tunelowe,
- ból oka,
- widząc aureole wokół świateł,
- ciężka depresja,
- zmiany osobowościowe,
- nietypowe myśli lub zachowanie,
- nagły ból ręki, nogi lub pleców,
- krwawe lub smoliste stolce,
- odkrztuszanie krwi lub wymiocin wyglądających jak fusy z kawy,
- drgawki,
- kurcze nóg,
- zaparcie ,
- nieregularne bicie serca,
- fruwające w piersi,
- zwiększone pragnienie lub oddawanie moczu oraz
- drętwienie lub mrowienie
Natychmiast uzyskaj pomoc medyczną, jeśli wystąpi którykolwiek z wymienionych powyżej objawów.
Najczęstsze skutki uboczne Medrol 16mg to:
- obrzęk dłoni lub kostek,
- zawroty głowy lub uczucie wirowania,
- zmiany w Twoich okresach menstruacyjnych,
- ból głowy,
- łagodny ból lub osłabienie mięśni oraz
- dyskomfort w żołądku lub wzdęcia
Poinformuj lekarza, jeśli wystąpią jakiekolwiek skutki uboczne, które Ci przeszkadzają lub które nie ustępują.
To nie wszystkie możliwe skutki uboczne Medrolu. Aby uzyskać więcej informacji, skontaktuj się z lekarzem lub farmaceutą.
Zadzwoń do lekarza, aby uzyskać poradę medyczną na temat skutków ubocznych. Możesz zgłosić skutki uboczne do FDA pod numerem 1-800-FDA-1088.
OPIS
Tabletki MEDROL zawierają metyloprednizolon, który jest glikokortykosteroidem. Glikokortykosteroidy są sterydami kory nadnerczy, zarówno występującymi naturalnie, jak i syntetycznymi, które są łatwo wchłaniane z przewodu pokarmowego. Metyloprednizolon występuje jako biały do praktycznie białego, bezwonny, krystaliczny proszek. Jest słabo rozpuszczalny w alkoholu, dioksanie i metanolu, słabo rozpuszczalny w acetonie i chloroformie i bardzo słabo rozpuszczalny w eterze. Jest praktycznie nierozpuszczalny w wodzie.
Nazwa chemiczna metyloprednizolonu to pregna – 1,4 – dien – 3,20-dion, 11, 17, 21-trihydroksy-6-metylo-, (6α, 11β) – a masa cząsteczkowa wynosi 374,48. Wzór strukturalny jest przedstawiony poniżej:
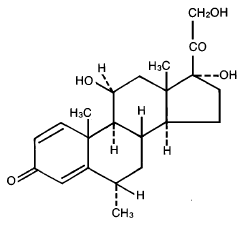
Każda tabletka MEDROL (metyloprednizolonu) do podawania doustnego zawiera 2 mg, 4 mg, 8 mg, 16 mg lub 32 mg metyloprednizolonu. Składniki nieaktywne:
2 mg Stearynian Wapnia Skrobia KukurydzianaErytrozyna SodowaLaktozaOlej MineralnyKwas SorbinowySacharoza
4 i 16 mg Stearynian wapnia Skrobia kukurydzianaLaktozaOlej mineralnyKwas sorbowySacharoza
8 i 32 mg Stearynian wapnia Skrobia kukurydziana F D & C Żółty nr 6LaktozaOlej mineralnyKwas sorbowySacharoza
WSKAZANIA
MEDROL (metyloprednizolon) Tabletki są wskazane w następujących stanach:
1. Zaburzenia endokrynologiczne
Pierwotna lub wtórna niedoczynność kory nadnerczy (w pierwszej kolejności należy hydrokortyzon lub kortyzon; w razie potrzeby można stosować syntetyczne analogi w połączeniu z mineralokortykosteroidami; w okresie niemowlęcym szczególnie ważna jest suplementacja mineralokortykosteroidów). Wrodzony przerost nadnerczy Nieropne zapalenie tarczycy Hiperkalcemia związana z rakiem
2. Zaburzenia reumatyczne
Jako terapia wspomagająca do krótkotrwałego podawania (w celu przetrzymania pacjenta przez ostry epizod lub zaostrzenie) w: Reumatoidalnym zapaleniu stawów, w tym młodzieńczym reumatoidalnym zapaleniu stawów (wybrane przypadki mogą wymagać leczenia podtrzymującego małymi dawkami) Zesztywniającym zapaleniu stawów kręgosłupa Ostrym i podostrym zapaleniu kaletki Zapalenie błony maziowej w chorobie zwyrodnieniowej stawów Ostre niespecyficzne zapalenie pochewki ścięgna Pourazowe zapalenie kości i stawów Łuszczycowe zapalenie stawów Zapalenie nadkłykcia Ostra dnawe zapalenie stawów
3. Choroby kolagenowe
W trakcie zaostrzenia lub jako leczenie podtrzymujące w wybranych przypadkach: Tocznia rumieniowatego układowego Układowego zapalenia skórno-mięśniowego (zapalenia wielomięśniowego) Ostre reumatyczne zapalenie serca
4. Choroby dermatologiczne
Pęcherzowe zapalenie skóry opryszczkowate Ciężki rumień wielopostaciowy (zespół Stevensa-Johnsona) Ciężkie łojotokowe zapalenie skóry Złuszczające zapalenie skóry Grzybica grzybiasta pęcherzyca Ciężka łuszczyca
5. Stany alergiczne
Kontrola ciężkich lub obezwładniających stanów alergicznych, których nie da się przeprowadzić odpowiednimi próbami konwencjonalnego leczenia: Sezonowy lub całoroczny alergiczny nieżyt nosa Reakcje nadwrażliwości na lek Choroba posurowicza Kontaktowe zapalenie skóry Astma oskrzelowa Atopowe zapalenie skóry
6. Choroby okulistyczne
Ciężkie ostre i przewlekłe procesy alergiczne i zapalne dotyczące oka i jego przydatków, takie jak: Alergiczne wrzody brzeżne rogówki Półpasiec oczny Zapalenie przedniego odcinka oka Rozlane zapalenie tylnego odcinka błony naczyniowej oka i naczyniówki Współczulne zapalenie oka Zapalenie nerwu wzrokowego Alergiczne zapalenie spojówek Zapalenie naczyniówki i ciała rzęskowego
7. Choroby układu oddechowego
Objawowa sarkoidoza Beryloza Zespół Loefflera niemożliwy do opanowania innymi sposobami Piorunująca lub rozsiana gruźlica płuc w przypadku jednoczesnego stosowania z odpowiednią chemioterapią przeciwgruźliczą Zachłystowe zapalenie płuc
8. Zaburzenia hematologiczne
Idiopatyczna plamica małopłytkowa u dorosłych Wtórna małopłytkowość u dorosłych Nabyta (autoimmunologiczna) niedokrwistość hemolityczna Erytroblastopenia (niedokrwistość RBC) Wrodzona (erytroidowa) niedokrwistość hipoplastyczna
9. Choroby nowotworowe
Do paliatywnego leczenia: białaczek i chłoniaków u dorosłych ostrej białaczki wieku dziecięcego
10. Stany obrzękowe
W celu wywołania diurezy lub remisji białkomoczu w zespole nerczycowym, bez mocznicy, typu idiopatycznego lub związanego z toczniem rumieniowatym.
11. Choroby przewodu pokarmowego
Aby utrzymać pacjenta w krytycznym okresie choroby w: Wrzodziejącym zapaleniu jelita grubego Regionalnym zapaleniu jelit
12. Układ nerwowy
Ostre zaostrzenia stwardnienia rozsianego
13. Różne
Gruźlicze zapalenie opon mózgowo-rdzeniowych z blokadą podpajęczynówkową lub zagrażającą blokadą w przypadku jednoczesnego stosowania z odpowiednią chemioterapią przeciwgruźliczą. Włośnica z zajęciem neurologicznym lub mięśnia sercowego.
DAWKOWANIE I SPOSÓB PODAWANIA
Początkowa dawka leku MEDROL 16 mg tabletki może wahać się od 4 mg do 48 mg metyloprednizolonu na dobę, w zależności od leczonej jednostki chorobowej. W sytuacjach o mniejszym nasileniu na ogół wystarczą niższe dawki, podczas gdy u wybranych pacjentów mogą być wymagane wyższe dawki początkowe. Dawkę początkową należy utrzymywać lub dostosowywać do momentu uzyskania zadowalającej odpowiedzi. Jeżeli po rozsądnym czasie brak jest zadowalającej odpowiedzi klinicznej, MEDROL (metyloprednizolon) należy odstawić, a chorego przenieść na inną odpowiednią terapię.
NALEŻY PODKREŚLIĆ, ŻE WYMAGANIA DOTYCZĄCE DAWKOWANIA SĄ ZMIENNE I MUSZĄ BYĆ INDYWIDUALIZOWANE NA PODSTAWIE LECZONEJ CHOROBY I ODPOWIEDZI PACJENTA. Po zauważeniu korzystnej odpowiedzi należy ustalić właściwą dawkę podtrzymującą, zmniejszając początkową dawkę leku małymi krokami w odpowiednich odstępach czasu, aż do osiągnięcia najniższej dawki, która zapewni odpowiednią odpowiedź kliniczną. Należy pamiętać, że konieczne jest stałe monitorowanie dawkowania leków. Do sytuacji, które mogą wymagać dostosowania dawki, należą zmiany stanu klinicznego wtórne do remisji lub zaostrzeń procesu chorobowego, indywidualna reakcja pacjenta na lek oraz efekt narażenia pacjenta na sytuacje stresowe niezwiązane bezpośrednio z leczoną jednostką chorobową; w tej ostatniej sytuacji może być konieczne zwiększenie dawki MEDROL (metyloprednizolonu) przez okres czasu zgodny ze stanem pacjenta. Jeśli po długotrwałej terapii lek ma zostać odstawiony, zaleca się odstawianie go stopniowo, a nie nagle.
Stwardnienie rozsiane
W leczeniu ostrych zaostrzeń stwardnienia rozsianego skuteczne okazały się dawki dobowe 200 mg prednizolonu przez tydzień, a następnie 80 mg co drugi dzień przez 1 miesiąc (4 mg metyloprednizolonu odpowiada 5 mg prednizolonu).
ADT® (terapia naprzemienna)
Terapia naprzemienna to schemat dawkowania kortykosteroidów, w którym co drugi poranek podaje się dwa razy większą niż zwykle dobową dawkę kortykoidu. Celem tego trybu terapii jest zapewnienie pacjentowi wymagającemu długotrwałego leczenia dawką farmakologiczną korzystnego działania kortykoidów przy jednoczesnym zminimalizowaniu niektórych działań niepożądanych, w tym supresji przysadkowo-nadnerczowej, stanu Cushinga, objawów odstawienia kortykoidów i zahamowania wzrostu u dzieci .
Uzasadnienie takiego schematu leczenia opiera się na dwóch głównych przesłankach: (a) przeciwzapalne lub terapeutyczne działanie kortykoidów utrzymuje się dłużej niż ich fizyczna obecność i efekty metaboliczne oraz (b) podawanie kortykosteroidu co drugi poranek pozwala na przywrócenie większej prawie normalna aktywność podwzgórzowo-przysadkowo-nadnerczowa (HPA) w dniu bez sterydów.
Krótki przegląd fizjologii HPA może być pomocny w zrozumieniu tego uzasadnienia. Działając głównie przez podwzgórze, spadek wolnego kortyzolu stymuluje przysadkę mózgową do wytwarzania coraz większej ilości kortykotropiny (ACTH), podczas gdy wzrost wolnego kortyzolu hamuje wydzielanie ACTH. Zwykle układ HPA charakteryzuje się rytmem dobowym (dobowym). Poziom ACTH w surowicy wzrasta od niskiego punktu około godziny 22 do poziomu szczytowego około godziny 6 rano. Rosnące poziomy ACTH stymulują aktywność kory nadnerczy, powodując wzrost stężenia kortyzolu w osoczu, przy czym maksymalny poziom występuje między godziną 2 a 8 rano. Ten wzrost kortyzolu osłabia produkcję ACTH, a co za tym idzie aktywność kory nadnerczy. W ciągu dnia następuje stopniowy spadek poziomu kortykoidów w osoczu, przy czym najniższy poziom występuje około północy.
Utrata rytmu dobowego osi HPA w chorobie Cushinga, zespole nadczynności kory nadnerczy charakteryzującej się otyłością z dośrodkowym rozmieszczeniem tkanki tłuszczowej, ścieńczeniem skóry z łatwym powstawaniem siniaków, zanikiem mięśni z osłabieniem, nadciśnieniem, utajoną cukrzycą, osteoporozą, zaburzeniami równowagi elektrolitowej, itp. Te same objawy kliniczne hiperadrenokortycyzmu można odnotować podczas długotrwałej farmakologicznej terapii kortykoidami podawanej w konwencjonalnych dziennych dawkach podzielonych. Wydawałoby się zatem, że zaburzenia cyklu dobowego z utrzymaniem podwyższonych wartości kortykoidów w nocy mogą odgrywać istotną rolę w rozwoju niepożądanych efektów kortykoidowych. Ucieczka od tych stale podwyższonych poziomów w osoczu nawet przez krótki czas może być instrumentalna w ochronie przed niepożądanymi skutkami farmakologicznymi.
Podczas konwencjonalnej terapii kortykosteroidami w dawce farmakologicznej, wytwarzanie ACTH jest hamowane, a następnie hamowane jest wytwarzanie kortyzolu przez korę nadnerczy. Czas powrotu do normalnego działania HPA jest zmienny w zależności od dawki i czasu trwania leczenia. W tym czasie pacjent jest narażony na każdą stresującą sytuację. Chociaż wykazano, że po pojedynczej porannej dawce prednizolonu (10 mg) występuje znacznie mniejsza supresja nadnerczy niż po podaniu jednej czwartej dawki co sześć godzin, istnieją dowody na to, że pewien efekt supresyjny na czynność nadnerczy może zostać przeniesiony do następnego dnia, gdy stosuje się dawki farmakologiczne. Ponadto wykazano, że pojedyncza dawka niektórych kortykosteroidów spowoduje zahamowanie czynności kory nadnerczy przez dwa lub więcej dni. Inne kortykoidy, w tym metyloprednizolon, hydrokortyzon, prednizon i prednizolon, są uważane za krótko działające (powodują zahamowanie czynności kory nadnerczy przez 1¼ do 1½ dni po podaniu pojedynczej dawki) i dlatego są zalecane w leczeniu co drugi dzień.
Rozważając terapię co drugi dzień, należy pamiętać o następujących kwestiach:
JAK DOSTARCZONE
Tabletki MEDROL (metyloprednizolon) są dostępne w następujących mocach i wielkościach opakowań:
2 mg (różowy, eliptyczny, nacinany, z nadrukiem MEDROL (metyloprednizolon) 2) Butelki po 100 NDC 0009-0049-02
4 mg (biały, eliptyczny, z nacięciem, z nadrukiem MEDROL (metyloprednizolon) 4) Butelki po 100 NDC 0009-0056-02 Butelki po 500 NDC 0009-0056-03 Opakowania jednostkowe po 100 NDC 0009-0056-05 DOSEPAK™ Jednostka użytkowa (21 tabletki) NDC 0009-0056-04
8 mg (brzoskwiniowy, eliptyczny, nacinany, z nadrukiem MEDROL (metyloprednizolon) 8) Butelki po 25 NDC 0009-0022-01
16 mg (biały, eliptyczny, nacinany, z nadrukiem MEDROL (metyloprednizolon) 16) Butelki po 50 NDC 0009-0073-01

32 mg (brzoskwiniowy, eliptyczny, nacinany, z nadrukiem MEDROL (metyloprednizolon) 32) Butelki po 25 NDC 0009-0176-01
Przechowywać w kontrolowanej temperaturze pokojowej 20° do 25°C (68° do 77°F) [patrz USP].
Wyprodukowano dla: Pharmacia & Upjohn Company., filia Pharmacia Corporation, Kalamazoo, MI 49001, USA Przez: MOVA Pharmaceuticals., Manati, PR 00674 Zaktualizowano maj 2002 FDA Data aktualizacji: 25.10.2002
SKUTKI UBOCZNE
Zaburzenia płynów i elektrolitów Zatrzymanie sodu Zastoinowa niewydolność serca u podatnych pacjentów Nadciśnienie Zatrzymanie płynów Utrata potasu Zasadowica hipokaliemiczna
Układ mięśniowo-szkieletowy Osłabienie mięśni Utrata masy mięśniowej Miopatia steroidowa Osteoporoza Zerwanie ścięgna, szczególnie ścięgna Achillesa Złamania kompresyjne kręgów Aseptyczna martwica głowy kości udowej i ramiennej Złamanie patologiczne kości długich
Przewód pokarmowy Wrzód trawienny z możliwą perforacją i krwotokiem. Zmiany te są zwykle niewielkie, nie wiążą się z żadnym zespołem klinicznym i ustępują po odstawieniu.
Dermatologiczne Zaburzenia gojenia ran Wybroczyny i wybroczyny Może hamować reakcje na testy skórne Cienka, delikatna skóra Rumień twarzy Zwiększona potliwość
Neurologiczna Zwiększone ciśnienie śródczaszkowe z obrzękiem tarczy nerwu wzrokowego (guz rzekomy mózgu) zwykle po leczeniu Drgawki Zawroty głowy Ból głowy
Wewnątrzwydzielniczy Rozwój stanu Cushingoida Zahamowanie wzrostu u dzieci Wtórna niereaktywność kory nadnerczy i przysadki, szczególnie w sytuacjach stresowych, takich jak uraz, zabieg chirurgiczny lub choroba Zaburzenia miesiączkowania Zmniejszona tolerancja węglowodanów Objawy utajonej cukrzycy Zwiększone zapotrzebowanie na insulinę lub doustne leki hipoglikemizujące u diabetyków
Oczny Zaćma podtorebkowa tylna Zwiększone ciśnienie wewnątrzgałkowe Jaskra Wytrzeszcz
Metaboliczny Ujemny bilans azotu spowodowany katabolizmem białek Po leczeniu doustnym i pozajelitowym zgłaszano następujące dodatkowe reakcje: Pokrzywka i inne reakcje alergiczne, anafilaktyczne lub nadwrażliwości.
INTERAKCJE Z LEKAMI
Wymienione poniżej interakcje farmakokinetyczne są potencjalnie istotne klinicznie. Wzajemne hamowanie metabolizmu występuje przy jednoczesnym stosowaniu cyklosporyny i metyloprednizolonu; dlatego możliwe jest, że zdarzenia niepożądane związane z indywidualnym stosowaniem któregokolwiek z leków mogą być bardziej podatne na wystąpienie. Drgawki zgłaszano podczas jednoczesnego stosowania metyloprednizolonu i cyklosporyny. Leki indukujące enzymy wątrobowe, takie jak fenobarbital, fenytoina i ryfampicyna, mogą zwiększać klirens metyloprednizolonu i mogą wymagać zwiększenia dawki metyloprednizolonu w celu uzyskania pożądanej odpowiedzi. Leki takie jak troleandomycyna i ketokonazol mogą hamować metabolizm metyloprednizolonu, a tym samym zmniejszać jego klirens. Dlatego dawkę metyloprednizolonu należy zwiększać, aby uniknąć toksyczności steroidów.
Metyloprednizolon może zwiększać klirens przewlekłej aspiryny w dużych dawkach. Może to prowadzić do zmniejszenia stężenia salicylanów w surowicy lub zwiększyć ryzyko toksyczności salicylanów po odstawieniu metyloprednizolonu. Aspirynę należy stosować ostrożnie w połączeniu z kortykosteroidami u pacjentów z hipoprotrombinemią.
Wpływ metyloprednizolonu na doustne leki przeciwzakrzepowe jest zmienny. Istnieją doniesienia o wzmocnionym, jak również zmniejszonym działaniu antykoagulantu podawanego jednocześnie z kortykosteroidami. Dlatego należy monitorować wskaźniki krzepnięcia, aby utrzymać pożądany efekt przeciwzakrzepowy.
OSTRZEŻENIA
U pacjentów leczonych kortykosteroidami, poddanych niezwykłemu stresowi, wskazane jest zwiększenie dawki szybko działających kortykosteroidów przed, w trakcie i po sytuacji stresowej.
Kortykosteroidy mogą maskować niektóre objawy infekcji, a podczas ich stosowania mogą pojawić się nowe infekcje. Zakażenia jakimkolwiek patogenem, w tym infekcje wirusowe, bakteryjne, grzybicze, pierwotniakowe lub pasożytnicze, w dowolnym miejscu ciała, mogą być związane ze stosowaniem kortykosteroidów samych lub w połączeniu z innymi środkami immunosupresyjnymi, które wpływają na odporność komórkową, humoralną lub czynność neutrofili .1
Zakażenia te mogą być łagodne, ale mogą być ciężkie i czasami śmiertelne. Wraz ze wzrostem dawek kortykosteroidów zwiększa się częstość występowania powikłań infekcyjnych.2 Podczas stosowania kortykosteroidów może wystąpić zmniejszona oporność i niezdolność do lokalizacji zakażenia.
Długotrwałe stosowanie kortykosteroidów może powodować zaćmę podtorebkową tylną, jaskrę z możliwym uszkodzeniem nerwów wzrokowych i może sprzyjać powstawaniu wtórnych infekcji oka wywołanych przez grzyby lub wirusy.
Stosowanie w ciąży: Ponieważ nie przeprowadzono odpowiednich badań dotyczących reprodukcji u ludzi z kortykosteroidami, stosowanie tych leków u kobiet w ciąży, karmiących matek lub kobiet w wieku rozrodczym wymaga rozważenia możliwych korzyści płynących ze stosowania leku w stosunku do potencjalnych zagrożeń dla matki oraz zarodek lub płód. Niemowlęta urodzone przez matki, które otrzymały znaczne dawki kortykosteroidów w czasie ciąży, należy uważnie obserwować pod kątem objawów niedoczynności kory nadnerczy.
Średnie i duże dawki hydrokortyzonu lub kortyzonu mogą powodować podwyższenie ciśnienia krwi, retencję soli i wody oraz zwiększone wydalanie potasu. Efekty te są mniej prawdopodobne w przypadku pochodnych syntetycznych, z wyjątkiem stosowania w dużych dawkach. Może być konieczne ograniczenie spożycia soli w diecie i suplementacja potasem. Wszystkie kortykosteroidy zwiększają wydalanie wapnia.
Podawanie żywych lub żywych, atenuowanych szczepionek jest przeciwwskazane u pacjentów otrzymujących immunosupresyjne dawki kortykosteroidów. Szczepionki zabite lub inaktywowane mogą być podawane pacjentom otrzymującym immunosupresyjne dawki kortykosteroidów; jednak odpowiedź na takie szczepionki może być zmniejszona. U pacjentów otrzymujących kortykosteroidy w dawkach nieimmunosupresyjnych można podjąć wskazane procedury immunizacji.
Stosowanie tabletek MEDROL (metyloprednizolon) w aktywnej gruźlicy powinno być ograniczone do tych przypadków gruźlicy piorunującej lub rozsianej, w których w leczeniu choroby stosuje się kortykosteroid w połączeniu z odpowiednim schematem przeciwgruźliczym.
Jeśli kortykosteroidy są wskazane u pacjentów z utajoną gruźlicą lub reaktywnością na tuberkulinę, konieczna jest ścisła obserwacja, ponieważ może nastąpić reaktywacja choroby. Podczas długotrwałego leczenia kortykosteroidami pacjenci ci powinni otrzymywać chemioprofilaktykę.
Osoby zażywające leki hamujące układ odpornościowy są bardziej podatne na infekcje niż osoby zdrowe. Na przykład ospa wietrzna i odra mogą mieć cięższy, a nawet śmiertelny przebieg u nieodpornych dzieci lub dorosłych na kortykosteroidach. U takich dzieci lub dorosłych, którzy nie chorowali na te choroby, należy zachować szczególną ostrożność, aby uniknąć narażenia. Nie wiadomo, w jaki sposób dawka, droga i czas podawania kortykosteroidów wpływają na ryzyko rozwoju rozsianego zakażenia. Nie jest również znany wpływ choroby podstawowej i/lub wcześniejszego leczenia kortykosteroidami na ryzyko. W przypadku ekspozycji na ospę wietrzną może być wskazana profilaktyka immunoglobuliną ospy wietrznej i półpaśca (VZIG). W przypadku narażenia na odrę, może być wskazana profilaktyka za pomocą połączonej domięśniowej immunoglobuliny (IG). (Patrz odpowiednie ulotki informacyjne w celu uzyskania pełnych informacji na temat przepisywania VZIG i IG.) Jeśli rozwinie się ospa wietrzna, można rozważyć leczenie środkami przeciwwirusowymi. Podobnie kortykosteroidy należy stosować z dużą ostrożnością u pacjentów z rozpoznaną lub podejrzewaną inwazją węgorzyków (owsik). U takich pacjentów immunosupresja wywołana kortykosteroidami może prowadzić do hiperinfekcji i rozsiewu Strongyloides z rozległą migracją larw, której często towarzyszy ciężkie zapalenie jelit i potencjalnie śmiertelna posocznica Gram-ujemna.
ŚRODKI OSTROŻNOŚCI
Ogólne środki ostrożności
Wtórną niewydolność kory nadnerczy wywołaną lekiem można zminimalizować poprzez stopniowe zmniejszanie dawki. Ten rodzaj względnej niewydolności może utrzymywać się przez miesiące po przerwaniu terapii; dlatego w każdej sytuacji stresowej występującej w tym okresie należy wznowić terapię hormonalną. Ponieważ wydzielanie mineralokortykoidów może być zaburzone, należy jednocześnie podawać sól i/lub mineralokortykoid.
Nasilają się działanie kortykosteroidów u pacjentów z niedoczynnością tarczycy i marskością wątroby.
Kortykosteroidy należy stosować ostrożnie u pacjentów z opryszczką pospolitą ze względu na możliwą perforację rogówki.
W celu kontrolowania leczonego stanu należy stosować najniższą możliwą dawkę kortykosteroidu, a gdy możliwe jest zmniejszenie dawki, należy ją zmniejszać stopniowo.
Podczas stosowania kortykosteroidów mogą pojawić się zaburzenia psychiczne, od euforii, bezsenności, wahań nastroju, zmian osobowości i ciężkiej depresji po jawne objawy psychotyczne. Ponadto kortykosteroidy mogą nasilać istniejącą niestabilność emocjonalną lub tendencje psychotyczne.
Steroidy należy stosować ostrożnie w nieswoistym wrzodziejącym zapaleniu jelita grubego, jeśli istnieje prawdopodobieństwo zbliżającej się perforacji, ropnia lub innej infekcji ropotwórczej; zapalenie uchyłków; świeże zespolenia jelitowe; czynny lub utajony wrzód trawienny; niewydolność nerek; nadciśnienie; osteoporoza; i miastenia gravis.
Należy uważnie obserwować wzrost i rozwój niemowląt i dzieci otrzymujących długotrwałą terapię kortykosteroidami.
Zgłaszano występowanie mięsaka Kaposiego u pacjentów leczonych kortykosteroidami. Odstawienie kortykosteroidów może spowodować remisję kliniczną.
Chociaż kontrolowane badania kliniczne wykazały, że kortykosteroidy są skuteczne w przyspieszaniu ustępowania ostrych zaostrzeń stwardnienia rozsianego, nie wykazują one, że kortykosteroidy wpływają na ostateczny wynik lub naturalną historię choroby. Badania wykazują, że do wykazania znaczącego efektu konieczne są stosunkowo wysokie dawki kortykosteroidów. (Widzieć DAWKOWANIE I SPOSÓB PODAWANIA .)
Ponieważ powikłania leczenia glikokortykosteroidami zależą od wielkości dawki i czasu trwania leczenia, w każdym indywidualnym przypadku należy podjąć decyzję o stosunku korzyści do ryzyka, co do dawki i czasu trwania leczenia oraz czy należy stosować terapię dzienną, czy przerywaną. być użytym.
BIBLIOGRAFIA
1 Fekety R. Zakażenia związane z kortykosteroidami i terapią immunosupresyjną. W: Gorbach SL, Bartlett JG, Blacklow NR, wyd. Choroba zakaźna. Filadelfia: WBSaunders Company 1992:1050-1.
Utknął AE, Minder CE, Frey FJ. Ryzyko powikłań infekcyjnych u pacjentów przyjmujących glikokortykosteroidy. Rev Infect Dis 1989:11(6):954-63.
PRZEDAWKOWAĆ
Brak informacji.
PRZECIWWSKAZANIA
Ogólnoustrojowe zakażenia grzybicze i znana nadwrażliwość na składniki.
FARMAKOLOGIA KLINICZNA
DZIAŁANIA
Naturalnie występujące glikokortykosteroidy (hydrokortyzon i kortyzon), które również wykazują właściwości zatrzymywania soli, są stosowane jako terapia zastępcza w stanach niedoboru kory nadnerczy. Ich syntetyczne analogi są wykorzystywane przede wszystkim ze względu na ich silne działanie przeciwzapalne w chorobach wielu układów narządów.
Glikokortykosteroidy powodują głębokie i zróżnicowane efekty metaboliczne. Ponadto modyfikują odpowiedź immunologiczną organizmu na różne bodźce.
INFORMACJA O PACJENCIE
Osoby przyjmujące immunosupresyjne dawki kortykosteroidów należy ostrzec, aby unikały ekspozycji na ospę wietrzną lub odrę. Pacjentów należy również poinformować, że w przypadku narażenia należy niezwłocznie zasięgnąć porady lekarskiej.
