Leczenie nadciśnienia: Inderal 10mg, 20mg, 40mg, 80mg Propranolol Zastosowanie, skutki uboczne i dawkowanie. Cena w aptece internetowej. Leki generyczne bez recepty.
Co to jest Inderal i jak się go stosuje?
Inderal 20mg jest lekiem na receptę stosowanym w leczeniu objawów wysokiego ciśnienia krwi (nadciśnienia), migreny, bólu w klatce piersiowej (dławicy piersiowej), zaburzeń rytmu serca i innych schorzeń krążenia, jako profilaktyka zawałów serca i zmniejszanie migren. Inderal 20mg może być stosowany samodzielnie lub z innymi lekami.
Inderal należy do klasy leków zwanych antydysrytmicznymi, II, beta-blokerami, nieselektywnymi, przeciwdławicowymi, przeciwmigrenowymi.
Jakie są możliwe skutki uboczne Inderalu?
Inderal może powodować poważne skutki uboczne, w tym:
- powolne lub nierówne bicie serca,
- zawroty,
- świszczący oddech,
- problemy z oddychaniem,
- duszność,
- obrzęk,
- szybki przyrost masy ciała,
- nagłe osłabienie,
- Problemy ze wzrokiem,
- utrata koordynacji (szczególnie u dziecka z naczyniakiem na twarzy lub głowie),
- uczucie zimna w dłoniach i stopach,
- depresja,
- dezorientacja,
- halucynacje,
- mdłości,
- ból w górnej części brzucha,
- swędzący,
- uczucie zmęczenia,
- utrata apetytu,
- ciemny mocz,
- stołki w kolorze gliny,
- zażółcenie skóry lub oczu (żółtaczka),
- ból głowy,
- głód,
- słabość,
- wyzysk,
- drażliwość,
- zawroty głowy,
- szybkie tętno,
- uczucie zdenerwowania,
- blada skóra,
- niebieska lub fioletowa skóra,
- grymaszenie,
- płacz,
- nie chce jeść,
- uczucie zimna,
- senność,
- słaby lub płytki oddech,
- drgawki (konwulsje),
- utrata przytomności,
- gorączka,
- ból gardła,
- obrzęk twarzy lub języka,
- pieczenie w twoich oczach i
- ból skóry, po którym następuje czerwona lub fioletowa wysypka skórna, która rozprzestrzenia się i powoduje powstawanie pęcherzy i łuszczenie
Natychmiast uzyskaj pomoc medyczną, jeśli wystąpi którykolwiek z wymienionych powyżej objawów.
Najczęstsze skutki uboczne Inderalu 10mg to:
- mdłości,
- wymioty,
- biegunka,
- zaparcie,
- skurcze żołądka,
- zmniejszony popęd płciowy,
- impotencja,
- trudności z orgazmem,
- problemy ze snem (bezsenność) i
- czuć się zmęczonym
Poinformuj lekarza, jeśli wystąpią jakiekolwiek skutki uboczne, które Ci przeszkadzają lub które nie ustępują.
To nie wszystkie możliwe skutki uboczne Inderalu. Aby uzyskać więcej informacji, skontaktuj się z lekarzem lub farmaceutą.
Zadzwoń do lekarza, aby uzyskać poradę medyczną na temat skutków ubocznych. Możesz zgłosić skutki uboczne do FDA pod numerem 1-800-FDA-1088.
Etykieta tego produktu mogła zostać zmieniona po użyciu tej wkładki w produkcji. Aby uzyskać więcej informacji o produkcie i aktualną ulotkę dołączoną do opakowania, odwiedź stronę www.wyeth.com lub zadzwoń do naszego działu komunikacji medycznej pod bezpłatny numer 1-888-383-1733
OPIS
Inderal® (chlorowodorek propranololu) to syntetyczny środek blokujący receptory beta-adrenergiczne, chemicznie opisany jako 2-Propanol, 1-[(1-metyloetylo)amino]-3-(1-naftalenyloksy)-, chlorowodorek,(±)-. Jego wzory molekularne i strukturalne to:
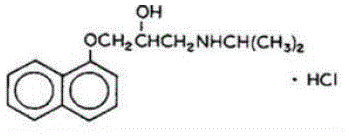
Chlorowodorek propranololu jest stabilnym, białym, krystalicznym ciałem stałym, łatwo rozpuszczalnym w wodzie i etanolu. Jego masa cząsteczkowa wynosi 295,80.
Inderal (propranolol) jest dostępny w postaci tabletek 10 mg, 20 mg, 40 mg, 60 mg i 80 mg do podawania doustnego.
Nieaktywne składniki zawarte w tabletkach Inderal (propranolol) to: laktoza, stearynian magnezu, celuloza mikrokrystaliczna i kwas stearynowy. Ponadto tabletki Inderal (propranolol) 10 mg i 80 mg zawierają żółty FD&C nr 6 i żółty D&C nr 10; Inderal (propranolol) 20 mg tabletki zawierają FD&C Blue nr 1; Inderal (propranolol) 40 mg tabletki zawierają FD&C Blue No. 1, FD&C Yellow No. 6 i D&C Yellow No. 10; Inderal (propranolol) 60 mg tabletki zawierają D&C Red No. 30.
WSKAZANIA
Nadciśnienie
Inderal jest wskazany w leczeniu nadciśnienia tętniczego. Może być stosowany samodzielnie lub w połączeniu z innymi środkami przeciwnadciśnieniowymi, zwłaszcza diuretykiem tiazydowym. Inderal 40 mg nie jest wskazany w leczeniu nagłych przypadków nadciśnienia.
Angina Pectoris z powodu miażdżycy naczyń wieńcowych
Inderal jest wskazany w celu zmniejszenia częstości występowania dusznicy bolesnej i zwiększenia tolerancji wysiłku u pacjentów z dusznicą bolesną.
Migotanie przedsionków
Inderal 10 mg jest wskazany do kontrolowania częstości rytmu komór u pacjentów z migotaniem przedsionków i szybką odpowiedzią komór.
Zawał mięśnia sercowego
Inderal 40 mg jest wskazany w celu zmniejszenia śmiertelności sercowo-naczyniowej u pacjentów, którzy przeżyli ostrą fazę zawału mięśnia sercowego i są klinicznie stabilni.
Migrena
Inderal jest wskazany w profilaktyce częstych migrenowych bólów głowy. Skuteczność propranololu w leczeniu rozpoczętego napadu migreny nie została ustalona i propranolol nie jest wskazany do takiego stosowania.
Drżenie samoistne
Inderal 40 mg jest wskazany w leczeniu rodzinnego lub dziedzicznego drżenia samoistnego. Drżenie rodzinne lub samoistne składa się z mimowolnych, rytmicznych ruchów oscylacyjnych, zwykle ograniczonych do kończyn górnych. Jest nieobecny w spoczynku, ale występuje, gdy kończyna jest utrzymywana w stałej pozycji lub pozycji wbrew grawitacji i podczas aktywnego ruchu. Inderal 20mg powoduje zmniejszenie amplitudy drżenia, ale nie częstotliwości drżenia. Inderal 20 mg nie jest wskazany w leczeniu drżenia związanego z parkinsonizmem.
Przerostowe zwężenie podaortalne
Inderal 20 mg poprawia klasę czynnościową NYHA u pacjentów objawowych ze zwężeniem podaortalnym przerostowym.
Guz chromochłonny
Inderal jest wskazany jako dodatek do blokady alfa-adrenergicznej w celu kontrolowania ciśnienia krwi i zmniejszenia objawów guzów wydzielających katecholaminy.
DAWKOWANIE I SPOSÓB PODAWANIA
Ogólny
Ze względu na zmienną biodostępność propranololu dawkę należy dobierać indywidualnie na podstawie odpowiedzi.
Nadciśnienie
Zazwyczaj stosowana dawka początkowa to 40 mg preparatu Inderal 10 mg dwa razy dziennie, niezależnie od tego, czy jest stosowany samodzielnie, czy jako dodatek do leku moczopędnego. Dawkę można stopniowo zwiększać, aż do uzyskania odpowiedniej kontroli ciśnienia krwi. Zwykle dawka podtrzymująca wynosi od 120 mg do 240 mg na dobę. W niektórych przypadkach może być wymagana dawka 640 mg dziennie. Czas potrzebny do pełnej odpowiedzi hipotensyjnej na daną dawkę jest zmienny i może wynosić od kilku dni do kilku tygodni.
Chociaż dawkowanie dwa razy na dobę jest skuteczne i może utrzymać obniżenie ciśnienia krwi przez cały dzień, niektórzy pacjenci, zwłaszcza przy niższych dawkach, mogą doświadczyć niewielkiego wzrostu ciśnienia krwi pod koniec 12-godzinnego odstępu między dawkami. Można to ocenić, mierząc ciśnienie krwi pod koniec przerwy w dawkowaniu, aby określić, czy zadowalająca kontrola jest utrzymywana przez cały dzień. Jeśli kontrola nie jest wystarczająca, lepszą kontrolę może zapewnić większa dawka lub terapia 3 razy dziennie.
Angina Pectoris
Wykazano, że całkowite dawki dobowe od 80 mg do 320 mg Inderalu 40 mg podawane doustnie, dwa razy dziennie, trzy razy dziennie lub cztery razy dziennie, zwiększają tolerancję wysiłku i zmniejszają zmiany niedokrwienne w EKG. Jeśli leczenie ma zostać przerwane, należy stopniowo zmniejszać dawkę przez okres kilku tygodni. (Widzieć OSTRZEŻENIA .)
Migotanie przedsionków
Zalecana dawka to 10 mg do 30 mg preparatu Inderal trzy lub cztery razy na dobę przed posiłkami i przed snem.
Zawał mięśnia sercowego
W badaniu Beta-Blocker Heart Attack Trial (BHAT) początkowa dawka wynosiła 40 mg trzy razy na dobę, z miareczkowaniem po miesiącu do 60 mg do 80 mg trzy razy na dobę, jak tolerowano. Zalecana dzienna dawka wynosi od 180 mg do 240 mg preparatu Inderal na dobę w dawkach podzielonych. Chociaż w BHAT zastosowano schemat oddechów, a w Norwegian Multicenter Trial schemat oddechów, istnieje uzasadniona podstawa do zastosowania współczynnika tid lub bid. schemat (patrz Farmakodynamika i efekty kliniczne ). Nie ustalono skuteczności i bezpieczeństwa dawek dobowych większych niż 240 mg w zapobieganiu śmiertelności sercowej. Jednak, aby skutecznie leczyć współistniejące choroby, takie jak dusznica bolesna czy nadciśnienie, mogą być potrzebne wyższe dawki (patrz wyżej).
Migrena
Dawka początkowa wynosi 80 mg preparatu Inderal 40 mg na dobę w dawkach podzielonych. Zwykle skuteczny zakres dawek wynosi od 160 mg do 240 mg na dobę. Dawkę można stopniowo zwiększać w celu uzyskania optymalnej profilaktyki migreny. Jeśli w ciągu czterech do sześciu tygodni po osiągnięciu maksymalnej dawki nie zostanie osiągnięta zadowalająca odpowiedź, należy przerwać leczenie produktem Inderal 10 mg. Wskazane może być stopniowe odstawianie leku przez okres kilku tygodni.
Drżenie samoistne
Dawka początkowa wynosi 40 mg Inderal 40 mg dwa razy dziennie. Optymalną redukcję drżenia samoistnego osiąga się zwykle przy dawce 120 mg na dobę. Czasami może być konieczne podanie 240 mg do 320 mg na dobę.
Przerostowe zwężenie podaortalne
Zazwyczaj stosowana dawka to 20 mg do 40 mg Inderalu 80 mg trzy lub cztery razy dziennie przed posiłkami i przed snem.
Guz chromochłonny
Zazwyczaj stosowana dawka to 60 mg preparatu Inderal 80 mg na dobę w dawkach podzielonych przez trzy dni przed zabiegiem chirurgicznym jako terapia wspomagająca blokadę alfa-adrenergiczną. W leczeniu nieoperacyjnych guzów zwykle stosowana dawka wynosi 30 mg na dobę w dawkach podzielonych jako terapia wspomagająca blokadę alfa-adrenergiczną.
JAK DOSTARCZONE
Inderal ® (chlorowodorek propranololu) tabletki
INDERALNE 10 — Każda sześciokątna, pomarańczowa tabletka z linią podziału, z wytłoczoną literą „I” i nadrukiem „INDERAL 10”, zawiera 10 mg chlorowodorku propranololu w butelkach po 100 ( NDC 24090) i 5000 ( NDC 24090-421-88).
Przechowywać w kontrolowanej temperaturze pokojowej 20° do 25° C (68° do 77° F); wycieczki dozwolone do 15 ° do 30 ° C (59 ° do 86 ° F).
Dozować w dobrze zamkniętym pojemniku określonym w USP.
INDERALNE 20 — Każda niebieska, sześciokątna tabletka z linią podziału, z wytłoczoną literą „I” i nadrukiem „INDERAL 20”, zawiera 20 mg chlorowodorku propranololu w butelkach po 100 ( NDC 24090-422-88).
Przechowywać w kontrolowanej temperaturze pokojowej 20° do 25° C (68° do 77° F); wycieczki dozwolone do 15 ° do 30 ° C (59 ° do 86 ° F).
Dozować w dobrze zamkniętym pojemniku odpornym na światło, zgodnie z definicją w USP.
Chronić przed światłem.
Użyj kartonu, aby chronić zawartość przed światłem.
INDERALNE 40 — Każda sześciokątna, zielona tabletka z linią podziału, z wytłoczoną literą „I” i nadrukiem „INDERAL 40”, zawiera 40 mg chlorowodorku propranololu w butelkach po 100 ( NDC 24090) i 5000 ( NDC 24090-424-88).
Przechowywać w kontrolowanej temperaturze pokojowej 20° do 25° C (68° do 77° F); wycieczki dozwolone do 15 ° do 30 ° C (59 ° do 86 ° F).
Dozować w dobrze zamkniętym pojemniku odpornym na światło, zgodnie z definicją w USP.
Chronić przed światłem.
Użyj kartonu, aby chronić zawartość przed światłem.
INDERALNE 60 — Każda różowa, sześciokątna tabletka z linią podziału, z wytłoczoną literą „I” i nadrukiem „INDERAL 60”, zawiera 60 mg chlorowodorku propranololu w butelkach po 100 ( NDC 24090-426-88).
Przechowywać w kontrolowanej temperaturze pokojowej 20° do 25° C (68° do 77° F); wycieczki dozwolone do 15 ° do 30 ° C (59 ° do 86 ° F).
Dozować w dobrze zamkniętym pojemniku określonym w USP.
INDERALNE 80 — Każda żółta tabletka w kształcie sześciokąta, z linią podziału, z wytłoczoną literą „I” i nadrukiem „INDERAL 80”, zawiera 80 mg chlorowodorku propranololu w butelkach po 100 ( NDC 24090-428-88).
Przechowywać w temperaturze 20° do 25° C (68° do 77° F); wycieczki dozwolone do 15 ° do 30 ° C (59 ° do 86 ° F). [Patrz Kontrolowana Temperatura Pomieszczenia USP]
Dozować w dobrze zamkniętym pojemniku określonym w USP.
Wyprodukowano dla Akrimax Pharmaceuticals, LLC Cranford, NJ 07016. Przez Wyeth Pharmaceuticals, Inc. Filadelfia, PA 19101. Wprowadzane do obrotu i dystrybuowane przez Akrimax Pharmaceuticals, LLC Cranford, NJ 07016. Poprawione 11.10.
SKUTKI UBOCZNE
Zaobserwowano następujące działania niepożądane, ale nie ma wystarczającej ilości systematycznego gromadzenia danych, aby można było oszacować ich częstość. W każdej kategorii działania niepożądane są wymienione w malejącej kolejności nasilenia. Chociaż wiele działań niepożądanych jest łagodnych i przemijających, niektóre wymagają przerwania terapii.
Chlorowodorek propranololu (Inderal® (propranolol))
Układ sercowo-naczyniowy: zastoinowa niewydolność serca; niedociśnienie; nasilenie bloku AV; bradykardia; plamica małopłytkowa; niewydolność tętnicza, zwykle typu Raynauda; parestezje rąk.
Ośrodkowy układ nerwowy: odwracalna depresja psychiczna przechodząca w katatonię; depresja psychiczna objawiająca się bezsennością, zmęczeniem, osłabieniem, zmęczeniem; ostry odwracalny zespół charakteryzujący się dezorientacją czasu i miejsca, utratą pamięci krótkotrwałej, labilnością emocjonalną, lekkim zmętnieniem czuciowego, obniżoną wydajnością neuropsychometryczną; halucynacje; zaburzenia widzenia; żywe sny; zawroty. Całkowite dawki dobowe powyżej 160 mg (przy podawaniu w dawkach podzielonych większych niż 80 mg każda) mogą wiązać się ze zwiększoną częstością występowania zmęczenia, letargu i żywych snów.
Przewód pokarmowy: zakrzepica tętnicy krezkowej; niedokrwienne zapalenie okrężnicy; nudności, wymioty, zaburzenia w nadbrzuszu, skurcze brzucha, biegunka, zaparcia.
Uczulony: Reakcje nadwrażliwości, w tym reakcje anafilaktyczne/anafilaktoidalne; skurcz krtani i niewydolność oddechowa; zapalenie gardła i agranulocytoza; gorączka połączona z bólem i bólem gardła; rumieniowa wysypka.
Oddechowy: Skurcz oskrzeli.
Hematologiczny: agranulocytoza; plamica nietrombocytopowa; plamica małopłytkowa.
Autoimmunologiczne: W niezwykle rzadkich przypadkach zgłaszano układowy toczeń rumieniowaty.
Różnorodny: Męska impotencja. Rzadko zgłaszano łysienie, reakcje podobne do LE, wysypkę łuszczycopodobną, suchość oczu i chorobę Peyroniego. Reakcje oczno-śluzówkowe obejmujące skórę, błony surowicze i spojówki zgłaszane dla beta-blokera (practololu) nie były związane z propranololem.
Skóra: zespół Stevensa-Johnsona; Toksyczna martwica naskórka; złuszczające zapalenie skóry; rumień wielopostaciowy; pokrzywka.
Hydrochlorotiazyd
Układ sercowo-naczyniowy: Niedociśnienie ortostatyczne (może być nasilone przez alkohol, barbiturany lub narkotyki).
Ośrodkowy układ nerwowy: Zawroty głowy, zawroty głowy, ból głowy, ksantopsja, parestezje.
Przewód pokarmowy: Zapalenie trzustki; żółtaczka (wewnątrzwątrobowa żółtaczka cholestatyczna); zapalenie sialadenu; anoreksja, nudności, wymioty, podrażnienie żołądka, skurcze, biegunka, zaparcia.
Nadwrażliwość: Reakcje anafilaktyczne; martwicze zapalenie naczyń (zapalenie naczyń, zapalenie naczyń skóry); zaburzenia oddechowe, w tym zapalenie płuc; gorączka; pokrzywka, wysypka, plamica, nadwrażliwość na światło.
Hematologiczny: Niedokrwistość aplastyczna, agranulocytoza, leukopenia, małopłytkowość.
Skóra: Rumień wielopostaciowy, w tym zespół Stevensa-Johnsona, złuszczające zapalenie skóry, w tym toksyczna nekroliza naskórka.
Różnorodny: Hiperglikemia, glikozuria; hiperurykemia; skurcz mięśnia; słabość; niepokój; przemijające niewyraźne widzenie.
W przypadku umiarkowanych lub ciężkich działań niepożądanych należy zmniejszyć dawkę tiazydu lub przerwać leczenie.
INTERAKCJE Z LEKAMI
Chlorowodorek propranololu (Inderal® (propranolol))
Pacjenci otrzymujący leki zmniejszające katecholaminy, takie jak rezerpina, powinni być pod ścisłą obserwacją, jeśli podawany jest Inderide. Dodatkowe działanie blokujące katecholaminy może powodować nadmierne zmniejszenie spoczynkowej aktywności układu współczulnego, co może prowadzić do niedociśnienia, znacznej bradykardii, zawrotów głowy, napadów omdleń lub niedociśnienia ortostatycznego.
Należy zachować ostrożność, gdy pacjenci otrzymujący beta-adrenolityki otrzymują lek blokujący kanały wapniowe, zwłaszcza werapamil dożylnie, ponieważ oba leki mogą zmniejszać kurczliwość mięśnia sercowego lub przewodzenie przedsionkowo-komorowe. W rzadkich przypadkach jednoczesne dożylne stosowanie beta-blokera i werapamilu powodowało ciężkie działania niepożądane, szczególnie u pacjentów z ciężką kardiomiopatią, zastoinową niewydolnością serca lub niedawno przebytym zawałem mięśnia sercowego.
Zarówno glikozydy naparstnicy, jak i beta-adrenolityki spowalniają przewodzenie przedsionkowo-komorowe i zmniejszają częstość akcji serca. Jednoczesne stosowanie może zwiększać ryzyko bradykardii.
Donoszono o osłabieniu hipotensyjnego działania leków blokujących receptory beta-adrenergiczne przez niesteroidowe leki przeciwzapalne.
Podczas jednoczesnego stosowania propranololu i haloperydolu zgłaszano niedociśnienie i zatrzymanie akcji serca.
Żel wodorotlenku glinu znacznie zmniejsza wchłanianie jelitowe propranololu.
Alkohol stosowany jednocześnie z propranololem może zwiększać stężenie propranololu w osoczu.
Fenytoina, fenobarbiton i ryfampicyna przyspieszają klirens propranololu.
Chlorpromazyna stosowana jednocześnie z propranololem powoduje zwiększenie stężenia obu leków w osoczu.
Antypiryna i lidokaina mają zmniejszony klirens, gdy są stosowane jednocześnie z propranololem.
Tyroksyna może powodować niższe niż oczekiwane stężenie TS, gdy jest stosowana jednocześnie z propranololem.
Cymetydyna zmniejsza metabolizm wątrobowy propranololu, opóźniając eliminację i zwiększając stężenie we krwi.
Klirens teofiliny zmniejsza się podczas jednoczesnego stosowania z propranololem.
Hydrochlorotiazyd
Leki tiazydowe mogą zwiększać odpowiedź na tubokurarynę.
Tiazydy mogą zmniejszać reaktywność tętnic na norepinefrynę. To zmniejszenie nie jest wystarczające, aby wykluczyć skuteczność środka ciśnieniowego w zastosowaniu terapeutycznym.
Zapotrzebowanie na insulinę u pacjentów z cukrzycą może być zwiększone, zmniejszone lub niezmienione. Hipokaliemia może rozwinąć się podczas jednoczesnego stosowania kortykosteroidów lub ACTH.
Interakcje leków/testów laboratoryjnych
Hydrochlorotiazyd
Tiazydy mogą zmniejszać stężenie FBI w surowicy bez objawów zaburzeń tarczycy.
Tiazydy należy odstawić przed wykonaniem badań czynności przytarczyc (patrz „ŚRODKI OSTROŻNOŚCI — ogólne” ).
OSTRZEŻENIA
Chlorowodorek propranololu (Inderal® (propranolol))
Reakcje nadwrażliwości, w tym reakcje anafilaktyczne/anafilaktoidalne, były związane z podawaniem propranololu i hydrochlorotiazydu (patrz "DZIAŁANIA NIEPOŻĄDANE" ).
Zawał serca: Stymulacja współczulna jest istotnym elementem wspierającym funkcję krążenia w zastoinowej niewydolności serca, a hamowanie za pomocą blokady beta zawsze niesie ze sobą potencjalne ryzyko dalszego zmniejszenia kurczliwości mięśnia sercowego i wywołania niewydolności serca. Propranolol działa selektywnie, nie znosząc inotropowego działania naparstnicy na mięsień sercowy (tj. wspomagania siły skurczów mięśnia sercowego). U pacjentów już otrzymujących naparstnicę dodatnie działanie inotropowe naparstnicy może być osłabione przez ujemne działanie inotropowe propranololu.
Pacjenci bez historii niewydolności serca: Długotrwała depresja mięśnia sercowego może w niektórych przypadkach prowadzić do niewydolności serca. W rzadkich przypadkach zaobserwowano to podczas leczenia propranololem. Dlatego też, przy pierwszych oznakach lub objawach zbliżającej się niewydolności serca, pacjentom należy poddać pełną cyfryzację i/lub podać dodatkowy lek moczopędny, a odpowiedź należy uważnie obserwować: a) jeśli niewydolność serca utrzymuje się, pomimo odpowiedniej cyfryzacji i leczenia moczopędnego, należy przerwać leczenie propranololem (stopniowo, jeśli to możliwe); b) jeśli tachyarytmia jest pod kontrolą, należy kontynuować leczenie skojarzone i uważnie obserwować pacjenta aż do ustąpienia zagrożenia niewydolnością serca.
Dławica piersiowa: Istnieją doniesienia o zaostrzeniu dławicy piersiowej i, w niektórych przypadkach, zawale mięśnia sercowego po nagłym przerwaniu leczenia propranololem. Dlatego też, gdy planowane jest odstawienie propranololu, dawkę należy stopniowo zmniejszać, a pacjenta należy uważnie monitorować. Ponadto, gdy propranolol jest przepisywany na dusznicę bolesną, pacjenta należy ostrzec przed przerwaniem lub zaprzestaniem leczenia bez porady lekarza. Jeśli leczenie propranololem zostanie przerwane i wystąpi zaostrzenie dławicy piersiowej, zwykle zaleca się wznowienie leczenia propranololem i podjęcie innych środków odpowiednich do leczenia niestabilnej dławicy piersiowej. Ponieważ choroba wieńcowa może być nierozpoznana, rozsądne może być przestrzeganie powyższych zaleceń u pacjentów z ryzykiem utajonej miażdżycy serca, którym podaje się propranolol z innych wskazań.
Niealergiczny skurcz oskrzeli (np. przewlekłe zapalenie oskrzeli, rozedma płuc): PACJENCI Z CHOROBAMI BRONCHOSPASTYCZNYMI OGÓLNIE NIE POWINNI OTRZYMAĆ BETA BLOCKERÓW . Propranolol należy podawać ostrożnie, ponieważ może on blokować rozszerzenie oskrzeli wywołane endogenną i egzogenną stymulacją receptorów beta katecholaminami.
Główna operacja: Nie należy rutynowo przerywać leczenia beta-adrenolitycznego przed dużym zabiegiem chirurgicznym, jednak upośledzona zdolność serca do reagowania na odruchowe bodźce adrenergiczne może zwiększać ryzyko znieczulenia ogólnego i zabiegów chirurgicznych.
Cukrzyca i hipoglikemia: Blokada beta-adrenergiczna może zapobiegać pojawieniu się pewnych objawów poprzedzających (zmiany częstości tętna i ciśnienia) ostrej hipoglikemii w niestabilnej cukrzycy insulinozależnej. U tych pacjentów dostosowanie dawki insuliny może być trudniejsze. Napadowi hipoglikemii może towarzyszyć gwałtowne podwyższenie ciśnienia krwi u pacjentów leczonych propranololem.
Terapia propranololem, szczególnie u niemowląt i dzieci, chorych na cukrzycę lub nie, wiąże się z hipoglikemią, zwłaszcza podczas postu lub przygotowania do operacji. Hipoglikemię stwierdzano także po tego typu lekach i długotrwałym wysiłku fizycznym oraz występowała w niewydolności nerek, zarówno podczas dializy, jak i sporadycznie, u pacjentów stosujących propranolol.
Ostre wzrosty ciśnienia krwi wystąpiły po hipoglikemii indukowanej insuliną u pacjentów przyjmujących propranolol.
Tyreotoksykoza: Blokada beta może maskować pewne objawy kliniczne nadczynności tarczycy. Dlatego po nagłym odstawieniu propranololu może nastąpić zaostrzenie objawów nadczynności tarczycy, w tym burzy tarczycowej. Propranolol może zmieniać wyniki testów czynności tarczycy, zwiększając T4 i odwracając T3 oraz zmniejszając T3.
Zespół Wolffa-Parkinsona-White'a: Odnotowano kilka przypadków, w których częstoskurcz po propranololu został zastąpiony ciężką bradykardią wymagającą stymulatora na żądanie. W jednym przypadku nastąpiło to po podaniu początkowej dawki 5 mg propranololu.
Reakcje skórne: Podczas stosowania propranololu zgłaszano reakcje skórne, w tym zespół Stevensa-Johnsona, toksyczne martwicze oddzielanie się naskórka, złuszczające zapalenie skóry, rumień wielopostaciowy i pokrzywkę (patrz "DZIAŁANIA NIEPOŻĄDANE" ).
Hydrochlorotiazyd
Tiazydy należy stosować ostrożnie w ciężkich chorobach nerek. U pacjentów z chorobami nerek tiazydy mogą wywołać azotemię. U pacjentów z zaburzeniami czynności nerek może rozwinąć się skumulowane działanie leku.
Tiazydy należy również stosować ostrożnie u pacjentów z zaburzeniami czynności wątroby lub postępującą chorobą wątroby, ponieważ niewielkie zmiany równowagi wodno-elektrolitowej mogą wywołać śpiączkę wątrobową.
Tiazydy mogą nasilać lub nasilać działanie innych leków przeciwnadciśnieniowych. Wzmocnienie występuje w przypadku zwojowych lub obwodowych leków blokujących receptory adrenergiczne.
Reakcje nadwrażliwości mogą wystąpić u pacjentów z alergią lub astmą oskrzelową w wywiadzie. Zgłaszano możliwość zaostrzenia lub aktywacji tocznia rumieniowatego układowego.
Ostra krótkowzroczność i wtórna jaskra zamykającego się kąta
Hydrochlorotiazyd, sulfonamid, może wywołać reakcję idiosynkratyczną, prowadzącą do ostrej przemijającej krótkowzroczności i ostrej jaskry zamykającego się kąta. Objawy obejmują ostry początek zmniejszonej ostrości wzroku lub ból oczu i zwykle pojawiają się w ciągu kilku godzin lub tygodni od rozpoczęcia leczenia. Nieleczona jaskra ostra zamykającego się kąta może prowadzić do trwałej utraty wzroku. Podstawowym leczeniem jest jak najszybsze odstawienie hydrochlorotiazydu. Konieczne może być rozważenie natychmiastowego leczenia medycznego lub chirurgicznego, jeśli ciśnienie wewnątrzgałkowe pozostaje niekontrolowane. Czynniki ryzyka rozwoju ostrej jaskry zamykającego się kąta mogą obejmować alergię na sulfonamidy lub penicylinę w wywiadzie.
ŚRODKI OSTROŻNOŚCI
Ogólny
Chlorowodorek propranololu (Inderal®)
Propranolol należy stosować ostrożnie u pacjentów z zaburzeniami czynności wątroby lub nerek. Inderide nie jest wskazany do leczenia stanów nagłych związanych z nadciśnieniem.
Ryzyko reakcji anafilaktycznej Podczas przyjmowania beta-adrenolityków pacjenci z ciężką reakcją anafilaktyczną w wywiadzie na różne alergeny mogą być bardziej reaktywni na powtarzane prowokacje, przypadkowe, diagnostyczne lub terapeutyczne. Tacy pacjenci mogą nie reagować na zwykłe dawki epinefryny stosowane w leczeniu reakcji alergicznej.
Hydrochlorotiazyd
Wszyscy pacjenci leczeni tiazydami powinni być obserwowani pod kątem klinicznych objawów zaburzeń równowagi wodno-elektrolitowej, a mianowicie hiponatremii, zasadowicy hipochloremicznej i hipokaliemii. Oznaczenia elektrolitów w surowicy i moczu są szczególnie ważne, gdy pacjent nadmiernie wymiotuje lub otrzymuje płyny pozajelitowe. Leki takie jak naparstnica mogą również wpływać na elektrolity w surowicy. Sygnałami ostrzegawczymi, niezależnie od przyczyny, są: suchość w ustach, pragnienie, osłabienie, letarg, senność, niepokój, bóle lub skurcze mięśni, zmęczenie mięśni, niedociśnienie, skąpomocz, tachykardia oraz zaburzenia żołądkowo-jelitowe, takie jak nudności i wymioty.
Może rozwinąć się hipokaliemia, zwłaszcza w przypadku szybkiej diurezy lub ciężkiej marskości wątroby.
Ingerencja w odpowiednie doustne przyjmowanie elektrolitów również przyczyni się do hipokaliemii. Hipokaliemia może uczulać lub wyolbrzymiać reakcję serca na toksyczne działanie naparstnicy (np. zwiększona drażliwość komór).
Hipokaliemii można uniknąć lub leczyć ją, stosując suplementy potasu lub pokarmy o wysokiej zawartości potasu.
Każdy niedobór chlorków jest na ogół łagodny i zwykle nie wymaga specjalnego leczenia, z wyjątkiem nadzwyczajnych okoliczności (jak choroba wątroby lub nerek). Hiponatremia z rozcieńczenia może wystąpić u pacjentów z obrzękami w czasie upałów; właściwą terapią jest ograniczenie podaży wody, a nie podawanie soli, z wyjątkiem rzadkich przypadków, gdy hiponatremia zagraża życiu. W przypadku rzeczywistego ubytku soli odpowiednią terapią z wyboru jest odpowiednia substytucja.
niektórych pacjentów leczonych tiazydami może wystąpić hiperurykemia lub dna moczanowa.
Utajona cukrzyca może ujawnić się podczas podawania tiazydu. Działanie przeciwnadciśnieniowe leku może być nasilone u pacjentów po sympatektomii.
Jeśli postępujące zaburzenie czynności nerek stanie się oczywiste, należy rozważyć wstrzymanie lub przerwanie leczenia moczopędnego.
Tiazydy zmniejszają wydalanie wapnia. Zmiany patologiczne w przytarczycach z hiperkalcemią i hipofosfatemią zaobserwowano u kilku pacjentów leczonych długotrwale tiazydami. Nie zaobserwowano powszechnych powikłań nadczynności przytarczyc, takich jak kamica nerkowa, resorpcja kości i wrzód trawienny.
Testy laboratoryjne
Chlorowodorek propranololu (Inderal® (propranolol))
Podwyższony poziom mocznika we krwi u pacjentów z ciężką chorobą serca, podwyższoną transaminazą w surowicy, fosfatazą alkaliczną, dehydrogenazą mleczanową.
Hydrochlorotiazyd
odpowiednich odstępach czasu należy okresowo oznaczać elektrolity w surowicy w celu wykrycia ewentualnych zaburzeń równowagi elektrolitowej.
Karcynogeneza, mutageneza, upośledzenie płodności
Skojarzenia propranololu i hydrochlorotiazydu nie były oceniane pod kątem potencjalnego działania rakotwórczego, mutagennego lub potencjalnego niekorzystnego wpływu na płodność.
Chlorowodorek propranololu (Inderal® (propranolol))
W badaniach dotyczących podawania z dietą, w których myszy i szczury leczono propranololem przez okres do 18 miesięcy w dawkach do 150 mg/kg mc./dobę, nie było dowodów na nowotworzenie związane z lekiem.
W badaniu, w którym zarówno samce, jak i samice szczurów były narażone na propranolol w diecie w stężeniu do 0,05% od 60 dni przed kryciem oraz przez okres ciąży i laktacji przez dwa pokolenia, nie stwierdzono wpływu na płodność. W oparciu o różne wyniki testów Amesa przeprowadzonych przez różne laboratoria, istnieją niejednoznaczne dowody na genotoksyczne działanie propranololu na bakterie (szczep S.typhimurium TA 1538).
Hydrochlorotiazyd
Dwuletnie badania żywieniowe na myszach i szczurach przeprowadzone pod auspicjami Narodowego Programu Toksykologicznego (NTP) nie ujawniły dowodów na rakotwórczy potencjał hydrochlorotiazydu u samic myszy (w dawkach do około 600 mg/kg/dobę) lub u samców oraz samice szczurów (w dawkach do około 100 mg/kg/dobę). Jednak NTP znalazł niejednoznaczne dowody na hepatokarcynogenność u samców myszy.
Hydrochlorotiazyd nie wykazywał działania genotoksycznego in vitro w teście Amesa na bakterie mutagenne (szczepy S. typhimurium TA 98, TA 100, TA 1535, TA 1537 i TA 1538) ani w teście aberracji chromosomowych na jajnika chomika chińskiego (CHO). Nie był też genotoksyczny in vivo w testach z użyciem chromosomów mysich komórek rozrodczych, chromosomów szpiku kostnego chomika chińskiego i związanego z płcią genu recesywnej cechy letalnej Drosophila. Pozytywne wyniki testu uzyskano w testach in vitro CHO Sister Chromatid Exchange (klastogeniczność), mysich komórek chłoniaka (mutagenność) i niedysjunkcji Aspergillus nidulans.
Hydrochlorotiazyd nie miał negatywnego wpływu na płodność myszy i szczurów obu płci w badaniach, w których gatunki te były narażone poprzez dietę na dawki odpowiednio do 100 mg/kg i 4 mg/kg przed kryciem i przez cały okres ciąży. .
Ciąża: Ciąża Kategoria C
Skojarzenia propranololu i hydrochlorotiazydu nie były oceniane pod kątem wpływu na ciążę u zwierząt. Nie ma również odpowiednich i dobrze kontrolowanych badań propranololu, hydrochlorotiazydu lub Inderide u kobiet w ciąży. Inderide należy stosować w okresie ciąży tylko wtedy, gdy potencjalna korzyść uzasadnia potencjalne ryzyko dla płodu.
Chlorowodorek propranololu (Inderal® (propranolol))
serii badań toksykologicznych dotyczących reprodukcji i rozwoju, propranolol podawano szczurom przez zgłębnik lub w diecie przez cały okres ciąży i laktacji. W dawkach 150 mg/kg/dobę (>30-krotność dawki propranololu zawartej w maksymalnej zalecanej dawce dobowej produktu Inderide u ludzi), ale nie w dawkach 80 mg/kg/dobę, leczenie wiązało się z embriotoksycznością (zmniejszona wielkość miotu i zwiększone miejsca resorpcji) oraz toksyczność noworodków (zgony). Propranolol podawano również (w paszy) królikom (w okresie ciąży i laktacji) w dawkach do 150 mg/kg/dobę (>45-krotność dawki propranololu zawartej w maksymalnej zalecanej dobowej dawce preparatu Inderide dla ludzi). Nie odnotowano dowodów na toksyczność embrionalną lub noworodkową.
noworodków ludzkich, których matki otrzymywały propranolol w czasie ciąży, zgłaszano opóźnienie wzrostu wewnątrzmacicznego, małe łożyska i wady wrodzone. Noworodki, których matki otrzymywały propranolol podczas porodu, wykazywały bradykardię, hipoglikemię i (lub) depresję oddechową. Powinny być dostępne odpowiednie urządzenia do monitorowania tych niemowląt po urodzeniu.
Hydrochlorotiazyd
Badania, w których hydrochlorotiazyd podawano doustnie ciężarnym myszom i szczurom w dawkach odpowiednio do 3000 i 1000 mg/kg/dobę, nie dostarczyły dowodów na szkodliwość dla płodu.
Tiazydy przenikają przez barierę łożyskową i pojawiają się we krwi pępowinowej. Stosowanie tiazydów u kobiet w ciąży wymaga rozważenia przewidywanych korzyści z możliwymi zagrożeniami dla płodu. Zagrożenia te obejmują żółtaczkę płodu lub noworodka, małopłytkowość i prawdopodobnie inne działania niepożądane, które wystąpiły u dorosłych.
Matki karmiące
Chlorowodorek propranololu (Inderal®)
Propranolol przenika do mleka ludzkiego. Należy zachować ostrożność podczas podawania preparatu Inderide kobiecie karmiącej.
Hydrochlorotiazyd
Tiazydy pojawiają się w mleku matki. Jeśli użycie leku zostanie uznane za konieczne, pacjentka powinna zaprzestać karmienia.
Zastosowanie pediatryczne
Bezpieczeństwo i skuteczność u pacjentów pediatrycznych nie zostały ustalone.
Zastosowanie geriatryczne
Badania kliniczne preparatu Inderide nie obejmowały wystarczającej liczby osób w wieku 65 lat i starszych, aby ustalić, czy reagują oni inaczej niż osoby młodsze. Inne zgłoszone doświadczenia kliniczne nie wykazały różnic w odpowiedziach między pacjentami w podeszłym wieku i młodszymi.
Ogólnie rzecz biorąc, dobór dawki u pacjentów w podeszłym wieku powinien być ostrożny, zwykle zaczynając od dolnej granicy zakresu dawkowania, co odzwierciedla większą częstość pogorszenia czynności wątroby, nerek lub serca oraz współistniejących chorób lub innych leków.
PRZEDAWKOWAĆ
Propranolol nie podlega znaczącej dializie. W przypadku przedawkowania lub nadmiernej reakcji należy zastosować następujące środki:
Ogólny Jeśli połknięcie jest lub mogło być niedawne, należy usunąć zawartość żołądka, uważając, aby zapobiec aspiracji płucnej.
Terapia wspomagająca : Po przedawkowaniu propranololu zgłaszano przypadki niedociśnienia i bradykardii, które należy odpowiednio leczyć. Glukagon może wywierać silne działanie inotropowe i chronotropowe i może być szczególnie przydatny w leczeniu niedociśnienia lub zaburzonej czynności mięśnia sercowego po przedawkowaniu propranololu. Aby uzyskać pozytywny efekt chronotropowy, glukagon należy podawać dożylnie w dawce 50150 mcg/kg, a następnie wlewowo 1-5 mg/godz. Przydatne mogą być również inhibitory izoproterenolu, dopaminy lub fosfodiesterazy. Epinefryna może jednak wywołać niekontrolowane nadciśnienie. Bradykardię można leczyć atropiną lub izoproterenolem. Poważna bradykardia może wymagać tymczasowej stymulacji serca.
Należy monitorować elektrokardiogram, tętno, ciśnienie krwi, stan neurobehawioralny oraz równowagę spożycia i wyjścia. W leczeniu skurczu oskrzeli można stosować izoproterenol i aminofilinę.
PRZECIWWSKAZANIA
Propranolol jest przeciwwskazany w 1) wstrząsie kardiogennym; 2) bradykardia zatokowa i blok większy niż I stopnia; 3) astma oskrzelowa; oraz 4) u pacjentów ze znaną nadwrażliwością na chlorowodorek propranololu.
FARMAKOLOGIA KLINICZNA
Ogólny
Propranolol jest nieselektywnym lekiem blokującym receptory beta-adrenergiczne, który nie wykazuje żadnej innej aktywności autonomicznego układu nerwowego. Konkuruje konkretnie z agonistami receptorów beta-adrenergicznych o dostępne miejsca receptorowe. Gdy propranolol blokuje dostęp do miejsc receptorów beta, chronotropowa, inotropowa i rozszerzająca naczynia odpowiedź na stymulację beta-adrenergiczną jest proporcjonalnie zmniejszona. W dawkach większych niż wymagane do blokady beta, propranolol wywiera również działanie na błonę przypominającą chinidynę lub znieczulającą, co wpływa na potencjał czynnościowy serca. Znaczenie działania błony w leczeniu arytmii jest niepewne.
Mechanizm akcji
Mechanizm działania hipotensyjnego propranololu nie został ustalony. Czynniki, które mogą przyczyniać się do działania przeciwnadciśnieniowego obejmują: (1) zmniejszenie pojemności minutowej serca, (2) zahamowanie uwalniania reniny przez nerki oraz (3) zmniejszenie tonicznego odpływu nerwu współczulnego z ośrodków naczynioruchowych w mózgu. Chociaż całkowity opór obwodowy może początkowo wzrosnąć, przy przewlekłym stosowaniu propranololu dostosowuje się on do lub poniżej poziomu sprzed leczenia. Wydaje się, że wpływ propranololu na objętość osocza jest niewielki i nieco zmienny.
dusznicy bolesnej propranolol na ogół zmniejsza zapotrzebowanie serca na tlen na dowolnym poziomie wysiłku poprzez blokowanie wywołanego przez katecholaminy wzrostu częstości akcji serca, skurczowego ciśnienia krwi oraz szybkości i nasilenia skurczu mięśnia sercowego. Propranolol może zwiększać zapotrzebowanie na tlen poprzez zwiększenie długości włókien lewej komory, ciśnienia końcoworozkurczowego i skurczowego okresu wyrzutu. Fizjologiczny efekt netto blokady beta-adrenergicznej jest zwykle korzystny i objawia się podczas wysiłku jako opóźniony początek bólu i zwiększona zdolność do pracy.
Propranolol wywiera działanie przeciwarytmiczne w stężeniach związanych z blokadą receptorów beta-adrenergicznych i wydaje się, że jest to jego główny mechanizm działania przeciwarytmicznego. W dawkach większych niż wymagane do blokady receptorów beta propranolol wywiera również działanie na błonę przypominającą chinidynę lub znieczulającą, co wpływa na potencjał czynnościowy serca. Znaczenie działania błony w leczeniu arytmii jest niepewne.
Mechanizm działania przeciwmigrenowego propranololu nie został ustalony. Receptory beta-adrenergiczne zostały wykazane w naczyniach piszczałkowych mózgu.
Specyficzny mechanizm działania przeciwdrgawkowego propranololu nie został ustalony, ale mogą być zaangażowane receptory beta-2 (niekardiogenne). Możliwy jest również efekt centralny. Badania kliniczne wykazały, że Inderal (propranolol) jest korzystny w przypadku nasilonego drżenia fizjologicznego i samoistnego (rodzinnego).
Farmakokinetyka i metabolizm leków
Wchłanianie
Propranolol jest wysoce lipofilny i prawie całkowicie wchłania się po podaniu doustnym. Podlega on jednak intensywnemu metabolizmowi pierwszego przejścia przez wątrobę i średnio tylko około 25% propranololu dociera do krążenia ogólnoustrojowego. Maksymalne stężenie w osoczu występuje około 1 do 4 godzin po podaniu doustnym.
Podawanie pokarmów bogatych w białko zwiększa biodostępność propranololu o około 50% bez zmiany czasu do osiągnięcia maksymalnego stężenia, wiązania z osoczem, okresu półtrwania lub ilości niezmienionego leku w moczu.
Dystrybucja
Około 90% krążącego propranololu wiąże się z białkami osocza (albumina i glikoproteina kwasu alfa). Wiązanie jest selektywne względem enancjomeru. Enancjomer S(-) jest preferencyjnie związany z glikoproteiną alfa1, a enancjomer R(+) jest preferencyjnie związany z albuminą. Objętość dystrybucji propranololu wynosi około 4 litry/kg.
Propranolol przenika przez barierę krew-mózg oraz łożysko i przenika do mleka matki.
Metabolizm i eliminacja
Propranolol jest intensywnie metabolizowany, większość jego metabolitów pojawia się w moczu. Propranolol jest metabolizowany trzema podstawowymi drogami: aromatyczną hydroksylacją (głównie 4-hydroksylacją), N-dealkilacją, po której następuje dalsze utlenianie łańcucha bocznego oraz bezpośrednia glukuronidacja. Oszacowano, że procentowy udział tych dróg w całkowitym metabolizmie wynosi odpowiednio 42%, 41% i 17%, ale ze znaczną zmiennością między osobnikami. Cztery główne metabolity to glukuronid propranololu, kwas naftyloksymlekowy i kwas glukuronowy oraz koniugaty siarczanowe 4-hydroksypropranololu.
Badania in vitro wykazały, że aromatyczna hydroksylacja propranololu jest katalizowana głównie przez polimorficzny CYP2D6. W utlenianiu łańcucha bocznego pośredniczy głównie CYP1A2 i do pewnego stopnia CYP2D6. 4-hydroksypropranolol jest słabym inhibitorem CYP2D6.
Propranolol jest także substratem CYP2C19 i substratem dla jelitowego transportera wypływu, glikoproteiny p (p-gp). Badania sugerują jednak, że p-gp nie ogranicza dawki dla wchłaniania jelitowego propranololu w zwykłym zakresie dawek terapeutycznych.
U zdrowych ochotników nie zaobserwowano różnic między osobami intensywnie metabolizującymi (EM) i słabo metabolizującymi (PM) z udziałem CYP2D6 pod względem klirensu doustnego lub okresu półtrwania w fazie eliminacji. Częściowy klirens 4-hydroksypropranololu był znacząco wyższy, a kwasu naftyloksyoctowego znacznie niższy w EM niż PM.
Okres półtrwania propranololu w osoczu wynosi od 3 do 6 godzin.
Enancjomery
Propranolol jest mieszaniną racemiczną dwóch enancjomerów, R(+) i S(-). Enancjomer S(-) jest około 100 razy silniejszy niż enancjomer R(+) w blokowaniu receptorów beta adrenergicznych. U zdrowych osób otrzymujących doustne dawki racemicznego propranololu stężenia S(-)-enancjomeru przekraczały stężenia R(+)-enancjomeru o 40-90% w wyniku stereoselektywnego metabolizmu wątrobowego. Klirens farmakologicznie czynnego S(-)-propranololu jest niższy niż R(+)-propranololu po podaniu dożylnym i doustnym.
Specjalne populacje
Geriatryczny
W badaniu z udziałem 12 osób w podeszłym wieku (62-79 lat) i 12 młodych (25-33 lat) zdrowych osób klirens S(-)-enancjomeru propranololu był zmniejszony u osób w podeszłym wieku. Dodatkowo, okres półtrwania zarówno R(+)-, jak i S(-)-propranololu był wydłużony u osób starszych w porównaniu z młodymi (11 godzin vs. 5 godzin).
Klirens propranololu zmniejsza się wraz ze starzeniem ze względu na spadek zdolności utleniania (utlenianie pierścienia i utlenianie łańcucha bocznego). Zdolność koniugacji pozostaje niezmieniona. W badaniu 32 pacjentów w wieku od 30 do 84 lat, którym podano pojedynczą dawkę 20 mg propranololu, stwierdzono odwrotną korelację między wiekiem a częściowym klirensem metabolicznym 4-hydroksypropranololu (utlenianie pierścienia 40HP) i kwasu naftoksymlekowego (NLA- utlenianie łańcucha bocznego). Nie stwierdzono korelacji między wiekiem a częściowym klirensem metabolicznym do glukuronidu propranololu (koniugacja z PPLG).
Płeć
badaniu z udziałem 9 zdrowych kobiet i 12 zdrowych mężczyzn ani podawanie testosteronu, ani regularny przebieg cyklu miesiączkowego nie wpływały na wiązanie enancjomerów propranololu z osoczem. W przeciwieństwie do tego, wystąpiło znaczące, choć nieenancjoselektywne zmniejszenie wiązania propranololu po leczeniu etynyloestradiolem. Wyniki te są sprzeczne z innym badaniem, w którym podanie cypionianu testosteronu potwierdziło stymulującą rolę tego hormonu na metabolizm propranololu i stwierdzono, że klirens propranololu u mężczyzn jest zależny od stężenia testosteronu we krwi. U kobiet żaden z klirensów metabolicznych propranololu nie wykazywał istotnego związku z estradiolem lub testosteronem.
Wyścig
Badanie przeprowadzone na 12 mężczyznach rasy kaukaskiej i 13 Afroamerykanach przyjmujących propranolol wykazało, że w stanie stacjonarnym klirens R(+)- i S(-)-propranololu był o 76% i 53% wyższy u Afroamerykanów niż odpowiednio u rasy kaukaskiej.
Chińczycy mieli większy odsetek (18% do 45% wyższy) niezwiązanego propranololu w osoczu w porównaniu z osobami rasy kaukaskiej, co było związane z niższym stężeniem kwaśnej glikoproteiny alfa1 w osoczu.
Niewydolność nerek
W badaniu przeprowadzonym z udziałem 5 pacjentów z przewlekłą niewydolnością nerek, 6 pacjentów regularnie dializowanych i 5 zdrowych osób, które otrzymały pojedynczą dawkę doustną 40 mg propranololu, maksymalne stężenie w osoczu (Cmax) propranololu w grupie z przewlekłą niewydolnością nerek były 2 do 3 razy wyższe (161±41 ng/ml) niż te obserwowane u pacjentów dializowanych (47±9 ng/ml) i u osób zdrowych (26±1 ng/ml). Klirens propranololu w osoczu był również zmniejszony u pacjentów z przewlekłą niewydolnością nerek.
Badania wykazały opóźnioną szybkość wchłaniania i skrócony okres półtrwania propranololu u pacjentów z niewydolnością nerek o różnym nasileniu. Pomimo krótszego okresu półtrwania w osoczu, maksymalne stężenia propranololu w osoczu były 3-4 razy większe, a całkowite stężenie metabolitów w osoczu było do 3 razy wyższe u tych pacjentów niż u osób z prawidłową czynnością nerek.
Przewlekła niewydolność nerek jest powiązana ze zmniejszeniem metabolizmu leku poprzez zmniejszenie aktywności wątrobowego cytochromu P450, co skutkuje niższym klirensem „pierwszego przejścia”.
Propranolol nie podlega znaczącej dializie.
Niewydolność wątroby
Propranolol jest intensywnie metabolizowany przez wątrobę. W badaniu przeprowadzonym z udziałem 7 pacjentów z marskością wątroby i 9 zdrowych osób otrzymujących 80 mg propranololu doustnie co 8 godzin w 7 dawkach, stężenie niezwiązanego propranololu w stanie stacjonarnym u pacjentów z marskością wątroby było 3-krotnie większe w porównaniu z grupą kontrolną. W marskości okres półtrwania wydłużył się do 11 godzin w porównaniu do 4 godzin (patrz ŚRODKI OSTROŻNOŚCI ).
Interakcje leków
Interakcje z substratami, inhibitorami lub induktorami enzymów cytochromu P-450 Ponieważ metabolizm propranololu obejmuje wiele szlaków w układzie cytochromu P-450 (CYP2D6, 1A2, 2C19), jednoczesne podawanie z lekami metabolizowanymi przez lub wpływającymi na aktywność (indukcja lub zahamowanie) jednego lub więcej z tych szlaków może prowadzić do klinicznie istotnych interakcji leków (patrz INTERAKCJE Z LEKAMI pod ŚRODKI OSTROŻNOŚCI ).
Substraty lub Inhibitory CYP2D6
Stężenie propranololu we krwi i (lub) toksyczność może być zwiększone przez jednoczesne podawanie z substratami lub inhibitorami CYP2D6, takimi jak amiodaron, cymetydyna, delawudyna, fluoksetyna, paroksetyna, chinidyna i rytonawir. Nie zaobserwowano interakcji ani z ranitydyną ani lanzoprazolem.
Substraty lub inhibitory CYP1A2
Stężenie propranololu we krwi i (lub) toksyczność może być zwiększone przez jednoczesne podawanie z substratami lub inhibitorami CYP1A2, takimi jak imipramina, cymetydyna, cyprofloksacyna, fluwoksamina, izoniazyd, rytonawir, teofilina, zileuton, zolmitryptan i ryzatryptan.
Substraty lub Inhibitory CYP2C19
Stężenie we krwi i (lub) toksyczność propranololu może być zwiększona przez jednoczesne podawanie z substratami lub inhibitorami CYP2C19, takimi jak flukonazol, cymetydyna, fluoksetyna, fluwoksamina, tenipozyd i tolbutamid. Nie zaobserwowano interakcji z omeprazolem.
Induktory metabolizmu leków wątrobowych
Stężenie propranololu we krwi można zmniejszyć przez jednoczesne podawanie z induktorami, takimi jak ryfampicyna, etanol, fenytoina i fenobarbital. Palenie papierosów również indukuje metabolizm wątrobowy i wykazano, że zwiększa do 77% klirens propranololu, powodując zmniejszenie stężenia w osoczu.
Leki sercowo-naczyniowe Leki przeciwarytmiczne
Jednoczesne podawanie propranololu zwiększa AUC propafenonu o ponad 200%.
Metabolizm propranololu jest zmniejszony przez jednoczesne podawanie chinidyny, co prowadzi do dwu-trzykrotnego zwiększenia stężenia we krwi i większego stopnia klinicznej blokady receptorów beta.
Metabolizm lidokainy jest hamowany przez jednoczesne podawanie propranololu, co powoduje 25% wzrost stężenia lidokainy.
Blokery kanału wapniowego
Średnie Cmax i AUC propranololu zwiększają się odpowiednio o 50% i 30% w przypadku równoczesnego podawania nizoldypiny oraz o 80% i 47% w przypadku równoczesnego podawania nikardypiny.
Średnie Cmax i AUC nifedypiny zwiększają się odpowiednio o 64% i 79% przy jednoczesnym podawaniu propranololu.
Propranolol nie wpływa na farmakokinetykę werapamilu i norwerapamilu. Werapamil nie wpływa na farmakokinetykę propranololu.
Leki niesercowo-naczyniowe
Leki na migrenę
Podawanie zolmitryptanu lub ryzatryptanu z propranololem powodowało zwiększenie stężenia zolmitryptanu (wzrost AUC o 56% i Cmax o 37%) lub ryzatryptanu (zwiększenie AUC i Cmax odpowiednio o 67% i 75%).
Teofilina
Jednoczesne podawanie teofiliny z propranololem zmniejsza klirens teofiliny po podaniu doustnym o 30% do 52%.
Benzodiazepiny
Propranolol może hamować metabolizm diazepamu, powodując zwiększenie stężenia diazepamu i jego metabolitów. Diazepam nie zmienia farmakokinetyki propranololu.
Jednoczesne podawanie propranololu nie wpływa na farmakokinetykę oksazepamu, triazolamu, lorazepamu i alprazolamu.
Leki neuroleptyczne
Jednoczesne podawanie długo działającego propranololu w dawkach większych lub równych 160 mg/dobę powodowało zwiększenie stężenia tiorydazyny w osoczu w zakresie od 55% do 369% oraz zwiększenie stężenia metabolitu tiorydazyny (mezorydazyny) w zakresie od 33% do 209%.
Jednoczesne podawanie chloropromazyny z propranololem powodowało 70% wzrost stężenia propranololu w osoczu.
Leki przeciwwrzodowe
Jednoczesne podawanie propranololu z cymetydyną, nieswoistym inhibitorem CYP450, zwiększało AUC i Cmax propranololu odpowiednio o 46% i 35%. Jednoczesne podawanie z żelem wodorotlenku glinu (1200 mg) może spowodować zmniejszenie stężenia propranololu.
Jednoczesne podawanie metoklopramidu z długo działającym propranololem nie miało istotnego wpływu na farmakokinetykę propranololu.
Leki obniżające poziom lipidów
Jednoczesne podawanie cholestyraminy lub kolestypolu z propranololem powodowało nawet 50% zmniejszenie stężenia propranololu.
Jednoczesne podawanie propranololu z lowastatyną lub prawastatyną zmniejszyło o 18% do 23% AUC obu, ale nie zmieniło ich farmakodynamiki. Propranolol nie miał wpływu na farmakokinetykę fluwastatyny.
Warfaryna
Wykazano, że jednoczesne podawanie propranololu i warfaryny zwiększa biodostępność warfaryny i wydłuża czas protrombinowy.
Alkohol
Jednoczesne spożywanie alkoholu może zwiększać stężenie propranololu w osoczu.
Farmakodynamika i efekty kliniczne
Nadciśnienie
W retrospektywnym, niekontrolowanym badaniu 107 pacjentów z ciśnieniem rozkurczowym 110-150 mmHg otrzymywało propranolol 120 mg trzy razy dziennie przez co najmniej 6 miesięcy, oprócz leków moczopędnych i potasu, ale bez żadnego innego leku przeciwnadciśnieniowego. Propranolol przyczyniał się do kontroli rozkurczowego ciśnienia krwi, ale nie można ustalić wielkości wpływu propranololu na ciśnienie krwi.
Angina Pectoris
W podwójnie zaślepionym, kontrolowanym placebo badaniu z udziałem 32 pacjentów obu płci w wieku od 32 do 69 lat ze stabilną dusznicą bolesną, propranolol 100 mg 3xdz podawano przez 4 tygodnie i wykazano, że jest bardziej skuteczny niż placebo w zmniejszaniu częstości występowania dusznicy bolesnej. epizodów i wydłużenia całkowitego czasu ćwiczeń.
Migotanie przedsionków
raporcie dotyczącym długoterminowej (5-22 miesięcy) skuteczności propranololu 10 pacjentów w wieku od 27 do 80 lat z migotaniem przedsionków i częstością rytmu komór >120 uderzeń na minutę pomimo naparstnicy otrzymywało propranolol do 30 mg 3xdz. 70%) osiągnęli zmniejszenie częstości rytmu komór do
Zawał mięśnia sercowego
Badanie Beta-Blocker Heart Attack Trial (BHAT) było sponsorowanym przez National Heart, Lung and Blood Institute, wieloośrodkowym, randomizowanym, podwójnie zaślepionym, kontrolowanym placebo badaniem przeprowadzonym w 31 ośrodkach w USA (plus jeden w Kanadzie) u 3837 osób bez historii choroby ciężka zastoinowa niewydolność serca lub obecność niedawnej niewydolności serca; niektóre wady przewodzenia; dusznica bolesna od zawału, która przeżyła ostrą fazę zawału mięśnia sercowego. Propranolol podawano w dawce 60 lub 80 mg 3xdz w zależności od stężenia we krwi osiągniętego podczas początkowego badania klinicznego leczenia preparatem Inderal (propranolol) w dawce 40 mg 3xdz. najdłuższy okres obserwacji. Wynikało to przede wszystkim ze zmniejszenia śmiertelności z przyczyn sercowo-naczyniowych. Ochronne działanie Inderalu (propranololu) było stałe niezależnie od wieku, płci lub miejsca zawału. W porównaniu z placebo całkowita śmiertelność zmniejszyła się o 39% po 12 miesiącach io 26% po średnim okresie obserwacji wynoszącym 25 miesięcy. Norweskie badanie wieloośrodkowe, w którym propranolol podawano w dawce 40 mg qid, dało ogólne wyniki, które wspierają ustalenia BHAT.
Chociaż badania kliniczne, w których stosowano dawkowanie tid lub qid, dane kliniczne, farmakologiczne i farmakokinetyczne dostarczają racjonalnych podstaw do stwierdzenia, że dawkowanie propranololu dwa razy na dobę powinno być odpowiednie w leczeniu pacjentów po zawale.
Migrena
W 34-tygodniowym, kontrolowanym placebo, 4-okresowym, naprzemiennym badaniu mającym na celu ustalenie dawki, z podwójnie ślepą, randomizowaną sekwencją leczenia, 62 pacjentów z migreną otrzymywało propranolol w dawce 20 do 80 mg 3 lub 4 razy na dobę. Wskaźnik jednostki bólu głowy, złożony z liczby dni z bólem głowy i związanego z nim nasilenia bólu głowy, był znacznie zmniejszony u pacjentów otrzymujących propranolol w porównaniu z pacjentami otrzymującymi placebo.
Drżenie samoistne
W dwutygodniowym, podwójnie zaślepionym, równoległym, kontrolowanym placebo badaniu z udziałem 9 pacjentów z drżeniem pierwotnym lub rodzinnym, propranolol w dawce dostosowywanej w razie potrzeby od 40 do 80 mg trzy razy na dobę zmniejszał nasilenie drżenia w porównaniu z placebo.
Przerostowe zwężenie podaortalne
niekontrolowanej serii 13 pacjentów z objawami klasy 2 lub 3 według New York Heart Association (NYHA) i przerostowym zwężeniem podaortalnym rozpoznanym podczas cewnikowania serca, podawano doustnie propranolol w dawce 40-80 mg trzydz. Propranolol wiązał się z poprawą klasy NYHA u większości pacjentów.
Guz chromochłonny
W niekontrolowanej serii 3 pacjentów z guzem chromochłonnym wydzielającym norepinefrynę, których wcześniej leczono lekiem blokującym receptory alfa-adrenergiczne (prazosin), okołooperacyjne stosowanie propranololu w dawkach 40-80 mg trzy razy na dobę skutkowało objawową kontrolą ciśnienia tętniczego.
INFORMACJA O PACJENCIE
Brak informacji. Proszę odnieść się do OSTRZEŻENIA oraz ŚRODKI OSTROŻNOŚCI Sekcje.
