Isoptin Sr 120mg, 240mg Zastosowanie, skutki uboczne i dawkowanie. Cena w aptece internetowej. Leki generyczne bez recepty.
Co to jest Isoptin i jak się go stosuje?
Isoptin to lek na receptę stosowany w leczeniu objawów bólu w klatce piersiowej (dławicy piersiowej), wysokiego ciśnienia krwi (nadciśnienia) i niektórych zaburzeń rytmu serca. Isoptin można stosować samodzielnie lub z innymi lekami.
- Isoptin należy do klasy leków o nazwie Antidysrhythmics, IV; blokery kanału wapniowego; Blokery kanału wapniowego i niedihydropirydyna.
- Nie wiadomo, czy Isoptin jest bezpieczny i skuteczny u dzieci w wieku poniżej 1 roku.
Jakie są możliwe skutki uboczne Isoptinu?
- ból w klatce piersiowej,
- szybkie lub wolne tętno,
- zawroty,
- duszność,
- obrzęk,
- szybki przyrost masy ciała,
- gorączka,
- ból w górnej części brzucha,
- nie czuję się dobrze,
- lęk,
- wyzysk,
- blada skóra,
- świszczący oddech,
- łapiąc oddech, i
- kaszel z pienistym śluzem
Natychmiast uzyskaj pomoc medyczną, jeśli wystąpi którykolwiek z wymienionych powyżej objawów.
Najczęstsze skutki uboczne Isoptin to:
- mdłości,
- zaparcie,
- ból głowy,
- zawroty głowy i
- niskie ciśnienie krwi
Poinformuj lekarza, jeśli wystąpią jakiekolwiek skutki uboczne, które Ci przeszkadzają lub które nie ustępują.
To nie wszystkie możliwe skutki uboczne Isoptinu. Aby uzyskać więcej informacji, skontaktuj się z lekarzem lub farmaceutą.
Zadzwoń do lekarza, aby uzyskać poradę medyczną na temat skutków ubocznych. Możesz zgłosić skutki uboczne do FDA pod numerem 1-800-FDA-1088.
OPIS
ISOPTIN® SR (chlorowodorek werapamilu) jest inhibitorem napływu jonów wapnia (bloker wolnego kanału lub antagonista jonów wapnia). ISOPTIN SR 240 mg jest dostępny do podawania doustnego w postaci jasnozielonych tabletek powlekanych w kształcie kapsułki z rowkiem dzielącym, zawierających 240 mg chlorowodorku werapamilu, w postaci jasnoróżowych, owalnych tabletek powlekanych z rowkiem dzielącym, zawierających 180 mg chlorowodorku werapamilu i w postaci jasnofioletowej , owalne tabletki powlekane zawierające 120 mg werapamilu chlorowodorku. Tabletki są przeznaczone do przedłużonego uwalniania leku w przewodzie pokarmowym, charakterystyka przedłużonego uwalniania nie zmienia się, gdy tabletka jest podzielona na pół.
Wzór strukturalny werapamilu HCl podano poniżej
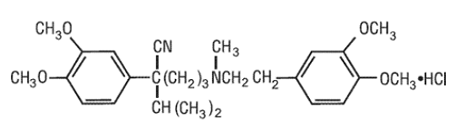 C27H38N2O4•HCl.............MW 491,08
C27H38N2O4•HCl.............MW 491,08 Benzenoacetronitryl, chlorowodorek α[3-[[2-(3,4-dimetoksyfenylo)etylo]metyloamino]propylo]-3,4dimetoksy-α-(1-metyloetylu)
Werapamil HCl jest prawie białym, krystalicznym proszkiem, praktycznie bez zapachu, o gorzkim smaku. Jest rozpuszczalny w wodzie, chloroformie i metanolu. Werapamil HCl nie jest chemicznie spokrewniony z innymi lekami kardioaktywnymi.
Oprócz werapamilu HCl tabletka ISOPTIN SR 240 mg zawiera następujące składniki: alginian, hypromelozę, stearynian magnezu, celulozę mikrokrystaliczną, glikol polietylenowy, poliwinylopirolidon, talk i dwutlenek tytanu. Poniżej znajdują się dodatki barwiące na moc tabletki:
WSKAZANIA
ISOPTIN SR (werapamil HCl) jest wskazany w leczeniu nadciśnienia pierwotnego.
DAWKOWANIE I SPOSÓB PODAWANIA
Nadciśnienie samoistne
Dawkę preparatu ISOPTIN SR 120 mg należy ustalać indywidualnie poprzez miareczkowanie, a lek należy podawać z posiłkiem. Rozpocznij leczenie od 180 mg werapamilu HCl o przedłużonym uwalnianiu, ISOPTIN SR, podawanego rano. Niższe, początkowe dawki 120 mg na dobę mogą być uzasadnione u pacjentów, u których może wystąpić zwiększona odpowiedź na werapamil (np. osoby starsze lub małe itp.). Zwiększanie dawki powinno być oparte na ocenie skuteczności terapeutycznej i bezpieczeństwa co tydzień i około 24 godziny po poprzedniej dawce. Działanie przeciwnadciśnieniowe ISOPTIN SR jest widoczne w pierwszym tygodniu terapii.
Jeśli po podaniu 180 mg ISOPTIN SR 240 mg nie uzyskano odpowiedniej odpowiedzi, dawkę można zwiększyć w następujący sposób:
przypadku zmiany z ISOPTIN o natychmiastowym uwalnianiu na ISOPTIN SR całkowita dawka dobowa w miligramach może pozostać taka sama.
JAK DOSTARCZONE
ISOPTIN® SR 240 mg Tabletki dostarczane są w postaci jasnozielonych tabletek powlekanych w kształcie kapsułki z rowkiem dzielącym, zawierających 240 mg chlorowodorku werapamilu. Tablet ma wytłoczone „pp” po jednej stronie i „ST” po drugiej stronie. Tabletki ISOPTIN® SR 180 mg są dostarczane w postaci jasnoróżowych, owalnych tabletek powlekanych z linią podziału, zawierających 180 mg chlorowodorku werapamilu. Tabletka ma wytłoczony napis „pp” po jednej stronie i „SK” po drugiej stronie. Tabletki ISOPTIN® SR 120 mg są dostarczane w postaci jasnofioletowych, owalnych tabletek powlekanych zawierających 120 mg chlorowodorku werapamilu. Tabletka ma wytłoczone „p” po jednej stronie i „SC” po drugiej stronie.
240 mg (jasnozielony)- Butelka 100- NDC # 10631-490-01 Butelka 500- NDC # 10631-490-05 180 mg (jasnoróżowy)- Butelka 100- NDC # 10631-489-01 120 mg (jasnofioletowy)- Butelka 100- NDC # 10631-488-01
Magazynowanie
Przechowywać w temperaturze 25°C (77°F); wycieczki dozwolone do 15°–30°C (59°–86°F) [patrz Temperatura pokojowa kontrolowana przez USP ].
Chronić przed światłem i wilgocią.
Dozować w szczelnym, odpornym na światło pojemniku, zgodnie z definicją w USP.
Możesz zgłosić skutki uboczne do FDA pod adresem 1-800-FDA-1088.
Wyprodukowano przez: Halo Pharmaceutical Inc. Whippany, NJ 07981, USA Wyprodukowano dla: Ranbaxy Laboratories Inc. Jacksonville, FL 32257 USA. Październik 2011
SKUTKI UBOCZNE
Ciężkie działania niepożądane występują niezbyt często, gdy leczenie werapamilem rozpoczyna się od zwiększania dawki w ramach zalecanej pojedynczej i całkowitej dawki dobowej. Widzieć OSTRZEŻENIA do omówienia niewydolności serca, niedociśnienia, podwyższonej aktywności enzymów wątrobowych, bloku przedsionkowo-komorowego i szybkiej odpowiedzi komór. W związku ze stosowaniem werapamilu rzadko zgłaszano odwracalną (po odstawieniu werapamilu) nieobturacyjną, porażenną niedrożność jelit. Poniższe reakcje na werapamil podawany doustnie występowały z częstością większą niż 1,0% lub występowały z mniejszą częstością, ale w badaniach klinicznych z udziałem 4954 pacjentów wydawały się wyraźnie związane z lekiem.
Podwyższone enzymy wątrobowe
(Widzieć OSTRZEŻENIA )
W badaniach klinicznych dotyczących kontroli odpowiedzi komór u pacjentów z digitalizacją, u których wystąpiło migotanie przedsionków lub trzepotanie przedsionków, częstość rytmu komór poniżej 50/min w spoczynku wystąpiła u 15% pacjentów, a bezobjawowe niedociśnienie wystąpiło u 5% pacjentów.
Następujące reakcje, zgłoszone u 1,0% lub mniej pacjentów, wystąpiły w warunkach (otwarte badania, doświadczenie marketingowe), w których związek przyczynowy jest niepewny; są one wymienione, aby ostrzec lekarza o możliwym związku.
Układ sercowo-naczyniowy: dusznica bolesna, rozkojarzenie przedsionkowo-komorowe, ból w klatce piersiowej, chromanie przestankowe, zawał mięśnia sercowego, kołatanie serca, plamica (zapalenie naczyń), omdlenia.
Układ trawienny: biegunka, suchość w ustach, zaburzenia żołądkowo-jelitowe, przerost dziąseł.
Hemiczny i limfatyczny: wybroczyny lub siniaki.
System nerwowy: udar naczyniowy mózgu, splątanie, zaburzenia równowagi, bezsenność, skurcze mięśni, parestezje, objawy psychotyczne, drżenie, senność, objawy pozapiramidowe.
Skóra: ból stawów i wysypka, wysypka, nadmierne rogowacenie, wypadanie włosów, plamki, pocenie się, pokrzywka, zespół Stevensa-Johnsona, rumień wielopostaciowy.
Zmysły specjalne: niewyraźne widzenie, szum w uszach.
Układ moczowo-płciowy: ginekomastia, impotencja, mlekotok/hiperprolaktynemia, zwiększone oddawanie moczu, nieregularne miesiączki.
Leczenie ostrych niepożądanych reakcji sercowo-naczyniowych
Częstość występowania niepożądanych działań sercowo-naczyniowych wymagających leczenia jest rzadka, stąd doświadczenie w ich leczeniu jest ograniczone. W przypadku wystąpienia ciężkiego niedociśnienia lub całkowitego bloku przedsionkowo-komorowego po podaniu doustnym werapamilu należy natychmiast zastosować odpowiednie środki ratunkowe, np. dożylnie podany chlorowodorek izoproterenolu, dwuwinian norepinefryny, siarczan atropiny (wszystkie w zwykłych dawkach) lub glukonian wapnia (10% roztwór). ). U pacjentów z kardiomiopatią przerostową (IHSS) w celu utrzymania ciśnienia tętniczego należy stosować leki alfa-adrenergiczne (chlorowodorek fenylefryny, dwuwinian metaraminolu lub chlorowodorek metoksaminy) oraz należy unikać izoproterenolu i noradrenaliny. Jeśli konieczne jest dalsze wsparcie, można podać (chlorowodorek dopaminy lub chlorowodorek dobutaminy). Rzeczywiste leczenie i dawkowanie powinny zależeć od ciężkości sytuacji klinicznej oraz oceny i doświadczenia lekarza prowadzącego.
INTERAKCJE Z LEKAMI
pacjentów otrzymujących jednocześnie teletromycynę, antybiotyk z klasy ketolidów, obserwowano niedociśnienie i bradyarytmie.
Inhibitory reduktazy HMG-CoA
Stosowanie inhibitorów reduktazy HMG-CoA, które są substratami CYP3A4 w połączeniu z werapamilem, było związane z doniesieniami o miopatii/rabdomiolizie.
Jednoczesne podawanie wielokrotnych dawek 10 mg werapamilu z 80 mg symwastatyny powodowało 2,5-krotnie większe narażenie na symwastatynę niż po samej simwastatyny. Ograniczyć dawkę symwastatyny u pacjentów przyjmujących werapamil do 10 mg na dobę. Ogranicz dzienną dawkę lowastatyny do 40 mg. Mogą być wymagane niższe dawki początkowe i podtrzymujące innych substratów CYP3A4 (np. atorwastatyny), ponieważ werapamil może zwiększać stężenie tych leków w osoczu.
klonidyna
Bradykardia zatokowa skutkująca hospitalizacją i wstawieniem stymulatora była opisywana w związku ze stosowaniem klonidyny jednocześnie z werapamilem. Monitoruj częstość akcji serca u pacjentów otrzymujących jednocześnie werapamil i klonidynę.
Induktory/inhibitory cytochromów
Badania metaboliczne in vitro wskazują, że werapamil jest metabolizowany przez cytochrom P450 CYP3A4, CYP1A2, CYP2C8, CYP2C9 i CYP2C18. Zgłaszano klinicznie istotne interakcje z inhibitorami CYP3A4 (np. erytromycyna, rytonawir), powodujące zwiększenie stężenia werapamilu w osoczu, podczas gdy induktory CYP3A4 (np. ryfampicyna) powodowały obniżenie stężenia werapamilu w osoczu, dlatego należy monitorować pacjentów pod kątem interakcji z lekami. .
Aspiryna
W kilku zgłoszonych przypadkach jednoczesne podawanie werapamilu z aspiryną doprowadziło do wydłużenia czasu krwawienia, większego niż obserwowany w przypadku samej aspiryny.
Sok grejpfrutowy
Spożycie soku grejpfrutowego może zwiększyć poziom werapamilu.
Beta-blokery
Jednoczesne leczenie beta-adrenolitykami i werapamilem może powodować addytywny negatywny wpływ na częstość akcji serca, przewodzenie przedsionkowo-komorowe i (lub) kurczliwość serca. Nie badano połączenia werapamilu o przedłużonym uwalnianiu z lekami blokującymi receptory beta-adrenergiczne. Istnieją jednak doniesienia o nadmiernej bradykardii i bloku przedsionkowo-komorowym, w tym całkowitym bloku serca, gdy skojarzenie to było stosowane w leczeniu nadciśnienia tętniczego. W przypadku pacjentów z nadciśnieniem ryzyko terapii skojarzonej może przewyższać potencjalne korzyści. Połączenie należy stosować tylko z ostrożnością i ścisłym monitorowaniem.
Bezobjawową bradykardię (36 uderzeń/min) z wędrującym stymulatorem przedsionkowym obserwowano u pacjenta otrzymującego jednocześnie tymolol (bloker beta-adrenergiczny) w postaci kropli do oczu i doustnie werapamil.
Obserwowano zmniejszenie klirensu metoprololu i propranololu, gdy którykolwiek lek podawany jest jednocześnie z werapamilem. Zaobserwowano zmienny efekt, gdy werapamil i atenolol były podawane razem.
Naparstnica
Kliniczne zastosowanie werapamilu u pacjentów z digitalizacją wykazało, że połączenie jest dobrze tolerowane, jeśli dawki digoksyny są odpowiednio dostosowane. Przewlekłe leczenie werapamilem może zwiększyć stężenie digoksyny w surowicy o 50 do 75% w pierwszym tygodniu leczenia, co może skutkować zatruciem naparstnicy. U pacjentów z marskością wątroby wpływ werapamilu na kinetykę digoksyny jest zwiększony. Werapamil może zmniejszać całkowity klirens z organizmu i pozanerkowy klirens digitoksyny odpowiednio o 27% i 29%. Dawki podtrzymujące i digitalizujące należy zmniejszyć podczas podawania werapamilu, a pacjenta należy uważnie monitorować, aby uniknąć nadmiernej lub niedostatecznej digitalizacji. W przypadku podejrzenia nadmiernej digitalizacji dobową dawkę naparstnicy należy zmniejszyć lub tymczasowo odstawić. Po odstawieniu ISOPTIN (werapamilu chlorowodorku) pacjenta należy poddać ponownej ocenie, aby uniknąć niedostatecznej cyfryzacji.
Leki przeciwnadciśnieniowe
Werapamil podawany jednocześnie z doustnymi lekami przeciwnadciśnieniowymi (np. leki rozszerzające naczynia krwionośne, inhibitory konwertazy angiotensyny, leki moczopędne, beta-adrenolityki) zwykle ma addytywny wpływ na obniżenie ciśnienia krwi. Pacjenci otrzymujący te kombinacje powinni być odpowiednio monitorowani. Jednoczesne stosowanie leków osłabiających czynność alfa-adrenergiczną z werapamilem może skutkować nadmiernym obniżeniem ciśnienia krwi u niektórych pacjentów. Taki efekt zaobserwowano w jednym badaniu po jednoczesnym podaniu werapamilu i prazosyny.
Środki antyarytmiczne
Dizopiramid
Do czasu uzyskania danych dotyczących możliwych interakcji między werapamilem a fosforanem dizopiramidu, dizopiramidu nie należy podawać w ciągu 48 godzin przed lub 24 godziny po podaniu werapamilu.
Flekainid
Badanie przeprowadzone na zdrowych ochotnikach wykazało, że jednoczesne podawanie flekainidu i werapamilu może mieć addytywny wpływ na kurczliwość mięśnia sercowego, przewodzenie przedsionkowo-komorowe i repolaryzację. Jednoczesne leczenie flekainidem i werapamilem może powodować addytywne działanie inotropowe ujemne i wydłużenie przewodzenia przedsionkowo-komorowego.
Chinidyna
U niewielkiej liczby pacjentów z kardiomiopatią przerostową (IHSS) jednoczesne stosowanie werapamilu i chinidyny powodowało znaczne niedociśnienie. Do czasu uzyskania dalszych danych prawdopodobnie należy unikać leczenia skojarzonego werapamilem i chinidyną u pacjentów z kardiomiopatią przerostową.
Elektrofizjologiczny wpływ chinidyny i werapamilu na przewodzenie AV zbadano u 8 pacjentów. Werapamil znacząco przeciwdziałał wpływowi chinidyny na przewodzenie przedsionkowo-komorowe. Istnieją doniesienia o zwiększonych stężeniach chinidyny podczas leczenia werapamilem.
Azotany
Werapamil podawano jednocześnie z krótko- i długo działającymi azotanami bez niepożądanych interakcji lekowych. Profil farmakologiczny obu leków oraz doświadczenie kliniczne sugerują korzystne interakcje.
Inny
Alkohol
Stwierdzono, że werapamil znacząco hamuje eliminację etanolu, co skutkuje podwyższonym stężeniem etanolu we krwi, co może przedłużyć odurzające działanie alkoholu. (Widzieć FARMAKOLOGIA KLINICZNA , Farmakokinetyka i metabolizm ).
Cymetydyna
Nie badano interakcji między cymetydyną a przewlekle podawanym werapamilem. Zmienne wyniki klirensu uzyskano w ostrych badaniach zdrowych ochotników; klirens werapamilu był zmniejszony lub niezmieniony.
Lit
Podczas jednoczesnego leczenia werapamilem z litem zgłaszano zwiększoną wrażliwość na działanie litu (neurotoksyczność); zaobserwowano, że poziomy litu czasami wzrastają, czasami zmniejszają się, a czasami pozostają niezmienione. Pacjenci otrzymujący oba leki muszą być dokładnie monitorowani.
Karbamazepina
Werapamil może zwiększać stężenie karbamazepiny podczas leczenia skojarzonego. Może to powodować działania niepożądane karbamazepiny, takie jak podwójne widzenie, ból głowy, ataksja lub zawroty głowy.
ryfampicyna
Terapia ryfampiną może znacznie zmniejszyć biodostępność werapamilu po podaniu doustnym.
Fenobarbital
Terapia fenobarbitalem może zwiększać klirens werapamilu.
Cyklosporyna
Terapia werapamilem może zwiększać stężenie cyklosporyny w surowicy.
Teofilina
Terapia werapamilem może hamować klirens i zwiększać stężenie teofiliny w osoczu.
Znieczulenie wziewne
Eksperymenty na zwierzętach wykazały, że anestetyki wziewne obniżają aktywność sercowo-naczyniową, zmniejszając ruch jonów wapnia do wewnątrz. W przypadku jednoczesnego stosowania wziewnych środków znieczulających i antagonistów wapnia, takich jak werapamil, należy ostrożnie dobierać dawki, aby uniknąć nadmiernej depresji sercowo-naczyniowej.
Środki blokujące nerwowo-mięśniowe
Dane kliniczne i badania na zwierzętach sugerują, że werapamil może nasilać działanie środków blokujących przewodnictwo nerwowo-mięśniowe (podobnych do kurary i depolaryzujących). Może być konieczne zmniejszenie dawki werapamilu i (lub) środka blokującego przewodnictwo nerwowo-mięśniowe w przypadku jednoczesnego stosowania tych leków.
OSTRZEŻENIA
Niewydolność serca
Werapamil ma ujemne działanie inotropowe, które u większości pacjentów jest kompensowane właściwościami zmniejszania obciążenia następczego (zmniejszony opór naczyniowy układowy) bez pogorszenia czynności komór. W doświadczeniu klinicznym z 4954 pacjentami u 87 (1,8%) rozwinęła się zastoinowa niewydolność serca lub obrzęk płuc. Werapamilu należy unikać u pacjentów z ciężką dysfunkcją lewej komory (np. frakcja wyrzutowa mniejsza niż 30% lub objawy niewydolności serca o nasileniu umiarkowanym do ciężkiego) oraz u pacjentów z dowolnym stopniem dysfunkcji komór, jeśli otrzymują oni beta-adrenolityki (patrz INTERAKCJE Z LEKAMI ). Pacjenci z łagodniejszą dysfunkcją komór powinni, jeśli to możliwe, być kontrolowani optymalnymi dawkami naparstnicy i/lub leków moczopędnych przed leczeniem werapamilem (Uwaga na interakcje z digoksyną w: ŚRODKI OSTROŻNOŚCI).
Niedociśnienie
Czasami działanie farmakologiczne werapamilu może powodować obniżenie ciśnienia krwi poniżej normy, co może prowadzić do zawrotów głowy lub objawowego niedociśnienia. Częstość występowania niedociśnienia obserwowanego u 4954 pacjentów włączonych do badań klinicznych wynosiła 2,5%. U pacjentów z nadciśnieniem obniżenie ciśnienia krwi poniżej normy jest niezwykłe. Testy na stole pochylanym (60 stopni) nie były w stanie wywołać hipotonii ortostatycznej.
Podwyższone enzymy wątrobowe
Zgłaszano podwyższenie aktywności aminotransferaz z towarzyszącym podwyższeniem stężenia fosfatazy alkalicznej i bilirubiny lub bez. Takie podwyżki były czasami przemijające i mogą zniknąć nawet w przypadku kontynuacji leczenia werapamilem. Kilka przypadków uszkodzenia komórek wątrobowych związanych z werapamilem zostało udowodnionych przez ponowne prowokację; połowa z nich miała objawy kliniczne (złe samopoczucie, gorączka i/lub ból w prawym górnym kwadrancie) oprócz podwyższenia SGOT, SGPT i fosfatazy alkalicznej. Dlatego rozsądne jest okresowe monitorowanie czynności wątroby u pacjentów otrzymujących werapamil.
Dodatkowy przewód obejścia (Wolff-Parkinson-White lub Lown-Ganong-Levine)
niektórych pacjentów z napadowym i/lub przewlekłym migotaniem przedsionków lub trzepotaniem przedsionków oraz współistniejącą dodatkową drogą pk rozwinęło się zwiększone przewodzenie poprzedzające przez drogę dodatkową z pominięciem węzła pk, powodując bardzo szybką odpowiedź komór lub migotanie komór po dożylnym podaniu werapamilu (lub naparstnicy). . Chociaż ryzyko wystąpienia tego zjawiska w przypadku doustnego werapamilu nie zostało ustalone, tacy pacjenci otrzymujący doustnie werapamil mogą być narażeni na ryzyko i jego stosowanie u tych pacjentów jest przeciwwskazane (patrz PRZECIWWSKAZANIA ). Leczenie polega zwykle na kardiowersji DC. Kardiowersja była stosowana bezpiecznie i skutecznie po podaniu doustnym ISOPTIN.
Blok przedsionkowo-komorowy
Wpływ werapamilu na przewodzenie przedsionkowo-komorowe i węzeł SA może powodować bezobjawowy blok przedsionkowo-komorowy pierwszego stopnia i przemijającą bradykardię, której czasami towarzyszą rytmy ucieczki węzłowej. Wydłużenie odstępu PR jest skorelowane ze stężeniem werapamilu w osoczu, zwłaszcza we wczesnych fazach leczenia. Rzadko jednak obserwowano wyższe stopnie bloku AV (0,8%). Znaczący blok pierwszego stopnia lub postępujący rozwój bloku przedsionkowo-komorowego drugiego lub trzeciego stopnia wymaga zmniejszenia dawki lub, w rzadkich przypadkach, odstawienia werapamilu HCI i wdrożenia odpowiedniego leczenia w zależności od sytuacji klinicznej.
Pacjenci z kardiomiopatią przerostową (IHSS)
120 pacjentów z kardiomiopatią przerostową (większość z nich opornych lub nietolerujących propranololu), którzy otrzymywali terapię werapamilem w dawkach do 720 mg/dobę, zaobserwowano szereg poważnych działań niepożądanych. Trzech pacjentów zmarło z powodu obrzęku płuc; wszyscy mieli poważną niedrożność odpływu lewej komory i przebytą dysfunkcję lewej komory. Ośmiu innych pacjentów miało obrzęk płuc i/lub ciężkie niedociśnienie; U większości tych pacjentów występowało nieprawidłowo wysokie (powyżej 20 mmHg) ciśnienie zaklinowania w płucach i wyraźna przeszkoda odpływu z lewej komory. Jednoczesne podawanie chinidyny (patrz INTERAKCJE Z LEKAMI poprzedziła ciężkie niedociśnienie u 3 z 8 pacjentów (u 2 z nich wystąpił obrzęk płuc). Bradykardia zatokowa wystąpiła u 11% pacjentów, blok przedsionkowo-komorowy II stopnia u 4%, a zatrzymanie zatokowe u 2%. Należy zauważyć, że ta grupa pacjentów cierpiała na poważną chorobę o wysokiej śmiertelności. Większość działań niepożądanych dobrze reagowała na zmniejszenie dawki i tylko w rzadkich przypadkach konieczne było odstawienie werapamilu.
ŚRODKI OSTROŻNOŚCI
Ogólny
Stosowanie u pacjentów z zaburzeniami czynności wątroby
Ponieważ werapamil jest silnie metabolizowany w wątrobie, należy go podawać ostrożnie pacjentom z zaburzeniami czynności wątroby. Ciężka dysfunkcja wątroby wydłuża okres półtrwania werapamilu w fazie eliminacji o natychmiastowym uwalnianiu do około 14 do 16 godzin; stąd około 30% dawki podawanej pacjentom z prawidłową czynnością wątroby powinno być podane tym pacjentom. Uważne monitorowanie pod kątem nieprawidłowego wydłużenia odstępu PR lub innych oznak nadmiernego działania farmakologicznego (patrz PRZEDAWKOWANIE ) należy przeprowadzić.
Stosowanie u pacjentów z osłabioną (zmniejszoną) transmisją nerwowo-mięśniową
Istnieją doniesienia, że werapamil zmniejsza przekaźnictwo nerwowo-mięśniowe u pacjentów z dystrofią mięśniową Duchenne'a, przedłuża powrót do zdrowia po wekuronium i powoduje pogorszenie miastenii. Może być konieczne zmniejszenie dawki werapamilu, gdy jest on podawany pacjentom z osłabionym przekaźnictwem nerwowo-mięśniowym.
Stosowanie u pacjentów z zaburzeniami czynności nerek
Około 70% podanej dawki werapamilu jest wydalane w postaci metabolitów z moczem. Werapamil nie jest usuwany przez hemodializę. Do czasu uzyskania dalszych danych werapamil należy ostrożnie podawać pacjentom z zaburzeniami czynności nerek. Pacjenci ci powinni być uważnie obserwowani pod kątem nieprawidłowego wydłużenia odstępu PR lub innych objawów przedawkowania (patrz PRZEDAWKOWANIE ).
Karcynogeneza, mutageneza, upośledzenie płodności
18-miesięczne badanie toksyczności na szczurach, przy małej wielokrotności (6-krotnej) maksymalnej zalecanej dawki u ludzi, a nie maksymalnej tolerowanej dawki, nie sugerowało potencjalnego działania rakotwórczego. Nie ma dowodów na rakotwórczy potencjał werapamilu podawanego w diecie szczurów przez dwa lata w dawkach 10, 35 i 120 mg/kg na dobę lub odpowiednio około 1x, 3,5x i 12x maksymalnej zalecanej dziennej dawki dla człowieka. dawka (480 mg na dobę lub 9,6 mg/kg/dobę).
Werapamil nie wykazywał działania mutagennego w teście Amesa w 5 testowanych szczepach w dawce 3 mg na płytkę, z lub bez aktywacji metabolicznej.
Badania na samicach szczurów, którym podawano dobowe dawki pokarmowe do 5,5-krotności (55 mg/kg/dobę) maksymalnej zalecanej dawki u ludzi, nie wykazały upośledzenia płodności. Wpływ na płodność mężczyzn nie został określony.
Ciąża
Ciąża Kategoria C Badania dotyczące reprodukcji przeprowadzono na królikach i szczurach przy dawkach doustnych odpowiednio do 1,5 (15 mg/kg/dobę) i 6 (60 mg/kg/dobę) razy większych od dawki dobowej stosowanej u ludzi i nie wykazały dowodów na działanie teratogenne. Jednak u szczurów ta wielokrotność dawki dla człowieka była embriobójcza i opóźniła wzrost i rozwój płodu, prawdopodobnie z powodu niekorzystnych skutków matczynych, odzwierciedlonych w zmniejszonych przyrostach masy ciała samic. Wykazano również, że ta doustna dawka powoduje niedociśnienie u szczurów. Nie ma odpowiednich i dobrze kontrolowanych badań u kobiet w ciąży. Ponieważ badania reprodukcji na zwierzętach nie zawsze pozwalają przewidzieć reakcję człowieka, lek ten powinien być stosowany w czasie ciąży tylko wtedy, gdy jest to bezwzględnie konieczne. Werapamil przenika przez barierę łożyskową i można go wykryć we krwi żyły pępowinowej w momencie porodu.
Praca i dostawa
Nie wiadomo, czy zastosowanie werapamilu podczas porodu lub porodu ma natychmiastowy lub opóźniony niekorzystny wpływ na płód, czy też wydłuża czas porodu lub zwiększa potrzebę porodu kleszczowego lub innej interwencji położniczej. Takie niepożądane doświadczenia nie zostały opisane w piśmiennictwie, pomimo długiej historii stosowania werapamilu w Europie w leczeniu sercowych skutków ubocznych agonistów receptorów beta-adrenergicznych stosowanych w leczeniu przedwczesnego porodu.
Matki karmiące
Werapamil przenika do mleka ludzkiego. Ze względu na możliwość wystąpienia działań niepożądanych wywołanych przez werapamil u niemowląt karmionych piersią, należy przerwać karmienie na czas podawania werapamilu.
Zastosowanie pediatryczne
Nie ustalono bezpieczeństwa i skuteczności tabletek ISOPTIN u dzieci w wieku poniżej 18 lat.
PRZEDAWKOWAĆ
Przedawkowanie werapamilu może prowadzić do wyraźnego niedociśnienia, bradykardii i zaburzeń układu przewodzenia (np. rytmu węzłowego z dysocjacją przedsionkowo-komorową i blokiem przedsionkowo-komorowym wysokiego stopnia, w tym asystolią). Mogą być widoczne inne objawy wtórne do hipoperfuzji (np. kwasica metaboliczna, hiperglikemia, hiperkaliemia, dysfunkcja nerek i drgawki).
Wszystkie przypadki przedawkowania werapamilu należy traktować jako poważne i prowadzić obserwację przez co najmniej 48 godzin [zwłaszcza ISOPTIN® SR (chlorowodorek werapamilu)], najlepiej pod stałą opieką szpitalną. W przypadku postaci o przedłużonym uwalnianiu mogą wystąpić opóźnione konsekwencje farmakodynamiczne. Wiadomo, że werapamil skraca czas przejścia przez przewód pokarmowy.
Po przedawkowaniu tabletki ISOPTIN SR 240 mg czasami tworzą złogi w żołądku lub jelitach. Te złogi nie były widoczne na zwykłych zdjęciach radiologicznych jamy brzusznej i żaden medyczny sposób opróżniania przewodu pokarmowego nie ma udowodnionej skuteczności w ich usuwaniu. Można rozsądnie rozważyć wykonanie endoskopii w przypadkach masowego przedawkowania, gdy objawy są niezwykle przedłużone.
Leczenie przedawkowania powinno być wspomagające. Stymulacja beta-adrenergiczna lub pozajelitowe podawanie roztworów wapnia mogą zwiększać przepływ jonów wapnia przez wolny kanał i były skutecznie stosowane w leczeniu celowego przedawkowania werapamilu. Kontynuacja leczenia dużymi dawkami wapnia może wywołać odpowiedź. W kilku zgłoszonych przypadkach przedawkowanie blokerów kanału wapniowego, które początkowo były oporne na atropinę, stawało się bardziej wrażliwe na to leczenie, gdy pacjenci otrzymywali duże dawki (blisko 1 gram/godzinę przez ponad 24 godziny) chlorku wapnia. Werapamilu nie można usunąć za pomocą hemodializy. Klinicznie istotne reakcje hipotensyjne lub blok przedsionkowo-komorowy wysokiego stopnia powinny być leczone odpowiednio lekami wazopresyjnymi lub stymulacją serca. Asystolia powinna być obsługiwana zwykłymi metodami, w tym resuscytacją krążeniowo-oddechową.
PRZECIWWSKAZANIA
Werapamil HCl jest przeciwwskazany w:
FARMAKOLOGIA KLINICZNA
ISOPTIN (werapamil HCl) jest inhibitorem napływu jonów wapnia (bloker wolnego kanału lub antagonista jonów wapnia), który wywiera działanie farmakologiczne poprzez modulowanie napływu wapnia jonowego przez błonę komórkową mięśni gładkich tętnic, a także w komórkach przewodzących i kurczliwych mięśnia sercowego .
Mechanizm akcji
Nadciśnienie samoistne
ISOPTIN wywiera działanie przeciwnadciśnieniowe poprzez zmniejszenie ogólnoustrojowego oporu naczyniowego, zwykle bez ortostatycznych spadków ciśnienia krwi lub odruchowej tachykardii; bradykardia (częstość poniżej 50 uderzeń/min) występuje niezbyt często (1,4%). Podczas ćwiczeń izometrycznych lub dynamicznych ISOPTIN nie zmienia skurczowej czynności serca u pacjentów z prawidłową czynnością komór. ISOPTIN nie zmienia całkowitego stężenia wapnia w surowicy. Jednak jeden raport sugerował, że poziomy wapnia powyżej normy mogą zmieniać działanie terapeutyczne ISOPTIN.
Inne działania farmakologiczne ISOPTIN obejmują następujące:
ISOPTIN (werapamil HCl) rozszerza główne tętnice wieńcowe i tętniczki wieńcowe, zarówno w obszarach prawidłowych, jak i niedokrwionych, i jest silnym inhibitorem skurczu tętnic wieńcowych, zarówno samoistnego, jak i wywołanego ergonowiną. Ta właściwość zwiększa dostarczanie tlenu do mięśnia sercowego u pacjentów ze skurczem tętnic wieńcowych i jest odpowiedzialna za skuteczność ISOPTIN w kurczu naczyń (Prinzmetala lub wariant) oraz niestabilnej dusznicy bolesnej w spoczynku. Nie jest jasne, czy efekt ten odgrywa jakąkolwiek rolę w przypadku klasycznej dławicy wysiłkowej, ale badania tolerancji wysiłku nie wykazały wzrostu maksymalnej iloczynu ciśnienia wysiłkowego, powszechnie akceptowanej miary wykorzystania tlenu. Sugeruje to, że ogólnie złagodzenie skurczu lub rozszerzenie tętnic wieńcowych nie jest ważnym czynnikiem w klasycznej dławicy piersiowej.
ISOPTIN regularnie zmniejsza całkowity opór systemowy (obciążenie następcze), przeciwko któremu serce pracuje zarówno w spoczynku, jak i na danym poziomie wysiłku poprzez rozszerzenie tętniczek obwodowych.
Aktywność elektryczna przez węzeł AV zależy w znacznym stopniu od napływu wapnia przez wolny kanał. Zmniejszając napływ wapnia, ISOPTIN wydłuża efektywny okres refrakcji w węźle AV i spowalnia przewodzenie AV w sposób zależny od szybkości.
Zwykle nie ma to wpływu na prawidłowy rytm zatokowy, ale u pacjentów z zespołem chorej zatoki ISOPTIN może zakłócać generowanie impulsów w węźle zatokowym i wywoływać zatrzymanie zatoki lub blok zatokowo-przedsionkowy. Blok przedsionkowo-komorowy może wystąpić u pacjentów bez wcześniej istniejących wad przewodzenia (patrz OSTRZEŻENIA ).
ISOPTIN nie zmienia normalnego potencjału czynnościowego przedsionków ani czasu przewodzenia śródkomorowego, ale zmniejsza amplitudę, prędkość depolaryzacji i przewodzenie we obniżonych włóknach przedsionkowych. ISOPTIN może skrócić efektywny okres refrakcji w kierunku poprzedzającym dodatkowych dróg omijających. U pacjentów z trzepotaniem lub migotaniem przedsionków i współistniejącym dodatkowym szlakiem pk po podaniu werapamilu zgłaszano przyspieszenie rytmu komór i (lub) migotanie komór (patrz OSTRZEŻENIA ).
ISOPTIN ma miejscowe działanie znieczulające, które jest 1,6 razy większe niż prokaina na bazie równomolowej. Nie wiadomo, czy to działanie ma znaczenie przy dawkach stosowanych u człowieka.
Farmakokinetyka i metabolizm
przypadku postaci o natychmiastowym uwalnianiu wchłania się ponad 90% podanej doustnie dawki ISOPTIN. Ze względu na szybką biotransformację werapamilu podczas pierwszego przejścia przez krążenie wrotne biodostępność waha się od 20% do 35%. Maksymalne stężenie w osoczu osiągane jest w ciągu 1 do 2 godzin po podaniu doustnym. Przewlekłe doustne podawanie 120 mg ISOPTIN co 6 godzin skutkowało stężeniem werapamilu w osoczu od 125 do 400 ng/ml, przy czym czasami obserwowano wyższe wartości. Istnieje nieliniowa korelacja między podaną dawką werapamilu a stężeniem werapamilu w osoczu.
We wczesnym ustalaniu dawki werapamilu istnieje związek między stężeniem werapamilu w osoczu a wydłużeniem odstępu PR. Jednak podczas przewlekłego podawania związek ten może zniknąć. Średni okres półtrwania w fazie eliminacji w badaniach z pojedynczą dawką wynosił od 2,8 do 7,4 godziny. W tych samych badaniach, po wielokrotnym dawkowaniu, okres półtrwania wzrósł do zakresu od 4,5 do 12,0 godzin (po mniej niż 10 kolejnych dawkach podawanych w odstępie 6 godzin). Okres półtrwania werapamilu może się wydłużyć podczas dostosowywania dawki. Nie ustalono związku między stężeniem werapamilu w osoczu a obniżeniem ciśnienia krwi.
Starzenie się może wpływać na farmakokinetykę werapamilu. Okres półtrwania w fazie eliminacji może być wydłużony u osób starszych.
badaniach z wielokrotnymi dawkami w warunkach na czczo biodostępność mierzona jako AUC ISOPTIN SR 240 mg była podobna do ISOPTIN o natychmiastowym uwalnianiu; Oczywiście wskaźniki absorpcji były różne. W randomizowanym, krzyżowym badaniu z zastosowaniem pojedynczej dawki, obejmującym zdrowych ochotników, podanie 240 mg ISOPTIN SR z pokarmem spowodowało osiągnięcie maksymalnego stężenia werapamilu w osoczu 79 ng/ml, czasu do osiągnięcia maksymalnego stężenia werapamilu w osoczu 7,71 godziny oraz AUC (0-24 godz.). ) 841 ng-godz/ml. Gdy ISOPTIN SR podawano na czczo, maksymalne stężenie werapamilu w osoczu wynosiło 164 ng/ml; czas do maksymalnego stężenia werapamilu w osoczu wynosił 5,21 godziny; a AUC (0-24 godz.) wynosiło 1478 ng-godz/ml. Podobne wyniki uzyskano dla norwerapamilu w osoczu. Pokarm wytwarza zatem zmniejszoną biodostępność (AUC), ale węższy stosunek piku do dołka. Nie jest dostępna dobra korelacja między dawką a odpowiedzią, ale kontrolowane badania ISOPTIN SR 120 mg wykazały skuteczność dawek podobnych do skutecznych dawek ISOPTIN (o natychmiastowym uwalnianiu).
zdrowego człowieka ISOPTIN podawana doustnie ulega intensywnemu metabolizmowi w wątrobie. W osoczu zidentyfikowano dwanaście metabolitów; wszystkie z wyjątkiem norwerapamilu są obecne tylko w śladowych ilościach. Norwerapamil może osiągnąć stężenia w osoczu w stanie stacjonarnym w przybliżeniu równe stężeniom samego werapamilu. Wydaje się, że aktywność sercowo-naczyniowa norwerapamilu wynosi około 20% aktywności werapamilu. Około 70% podanej dawki jest wydalane w postaci metabolitów z moczem, a 16% lub więcej z kałem w ciągu 5 dni. Około 3% do 4% jest wydalane z moczem w postaci niezmienionej. Około 90% wiąże się z białkami osocza. U pacjentów z niewydolnością wątroby metabolizm werapamilu o natychmiastowym uwalnianiu jest opóźniony, a okres półtrwania w fazie eliminacji wydłużony do 14 do 16 godzin (patrz ŚRODKI OSTROŻNOŚCI ); objętość dystrybucji jest zwiększona, a klirens osoczowy zmniejszony do około 30% normy. Wartości klirensu werapamilu sugerują, że pacjenci z zaburzeniami czynności wątroby mogą osiągnąć terapeutyczne stężenia werapamilu w osoczu po 1/3 dobowej dawki doustnej wymaganej u pacjentów z prawidłową czynnością wątroby.
Po czterech tygodniach podawania doustnego (120 mg 4xdz) w płynie mózgowo-rdzeniowym odnotowano stężenia werapamilu i norwerapamilu, przy współczynniku podziału szacowanym na 0,06 dla werapamilu i 0,04 dla norwerapamilu.
dziesięciu zdrowych mężczyzn doustne podanie werapamilu (80 mg co 8 godzin przez 6 dni) i pojedyncza doustna dawka etanolu (0,8 g/kg) spowodowało 17% wzrost średnich maksymalnych stężeń etanolu (106,45 ± 21,40 do 124,23 ± 24,74 mg•h/dl) w porównaniu z placebo. Pole pod krzywą stężenia etanolu we krwi w funkcji czasu (AUC w ciągu 12 godzin) zwiększyło się o 30% (365,67 ± 93,52 do 475,07 ± 97,24 mg•h/dl). AUC werapamilu były dodatnio skorelowane (r = 0,71) ze zwiększonymi wartościami AUC etanolu we krwi. (Widzieć ŚRODKI OSTROŻNOŚCI : INTERAKCJE Z LEKAMI .)
Hemodynamika i metabolizm mięśnia sercowego
ISOPTIN zmniejsza obciążenie następcze i kurczliwość mięśnia sercowego. Polepszenie funkcji rozkurczowej lewej komory u pacjentów z IHSS oraz z chorobą niedokrwienną serca obserwowano również podczas terapii ISOPTIN. U większości pacjentów, w tym pacjentów z organiczną chorobą serca, negatywnemu inotropowemu działaniu ISOPTIN przeciwdziała zmniejszenie obciążenia następczego, a wskaźnik sercowy zwykle nie ulega zmniejszeniu. Jednak u pacjentów z ciężką dysfunkcją lewej komory (np. ciśnienie zaklinowania w płucach powyżej 20 mmHg lub frakcja wyrzutowa mniejsza niż 30%) lub u pacjentów przyjmujących leki blokujące receptory beta-adrenergiczne lub inne leki kardiodepresyjne może wystąpić pogorszenie czynności komór (patrz INTERAKCJE Z LEKAMI ).
Funkcja płuc
ISOPTIN nie powoduje skurczu oskrzeli, a zatem nie zaburza funkcji wentylacji.
Farmakologia i/lub toksykologia zwierząt
badaniach toksyczności przewlekłej na zwierzętach werapamil powodował zmiany soczewkowate i/lub szwów przy dawce 30 mg/kg/dobę lub większej oraz wyraźną zaćmę przy dawce 62,5 mg/kg/dobę lub większej u psa rasy beagle, ale nie szczura. U ludzi nie zgłoszono rozwoju zaćmy po werapamilu.
INFORMACJA O PACJENCIE
Brak informacji. Proszę odnieść się do OSTRZEŻENIA oraz ŚRODKI OSTROŻNOŚCI Sekcje.
